Экзоцервицит и эндоцервицит чем лечить
Лечение цервицита у женщин
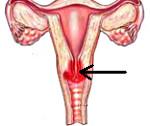
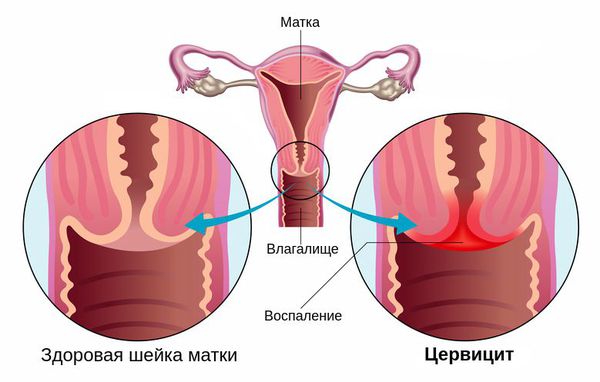
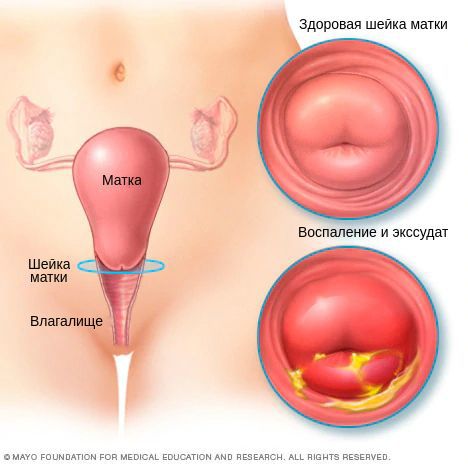
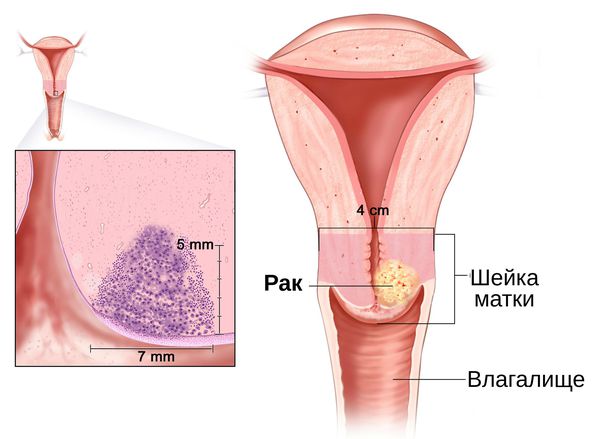
Стойкий воспалительный процесс в шейке матки, спровоцированный травмой или патогенной средой в результате вагинального инфицирования. Воспаление проявляется болью при сексуальном контакте, менструациях, специфическими выделениями и кровотечениями. Опасность заболевания состоит в снижении защитной функции шейки, распространении инфекции на мочеполовую систему и перерастании поврежденных клеток в онкологию. Важно знать факторы риска для разных категорий женщин, чтобы начать лечение цервицита на раннем этапе.
Причины появления цервицита
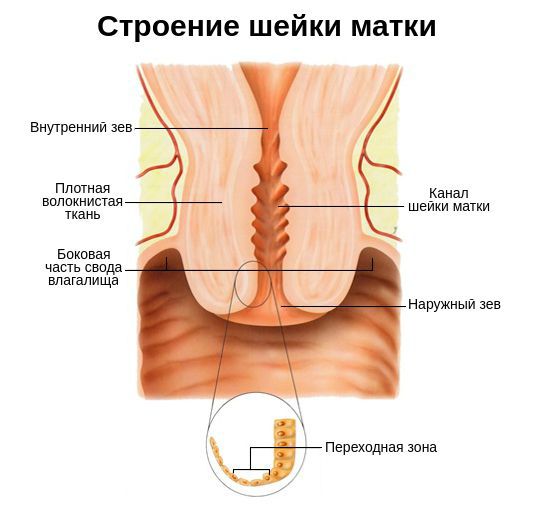
Шейка матки представляет собой связующий канал от влагалища к матке. Ее функция – создавать барьер для нежелательных микроорганизмов, поэтому поверхность матки покрыта слизистой оболочкой. Если у женщины происходит гормональный сбой или снижение иммунитета, защитная реакция ослабевает, и организм легко поддается заражению патогенной средой.
Цервицит определяется как острая или хроническая форма воспаления шейки матки. Заболевание наблюдается чаще у женщин с 20 до 45 лет, но также встречаются в климактерическом периоде. Зависимость типа цервицита и возрастной категории определяется факторами, вызывающими изменения в органе. Причинами патологических нарушений становятся внутренние процессы или последствия внешнего воздействия:
В зависимости от того, в какой области воспалена слизистая шейки, причины цервицита отличаются. Эндоцервицит канала появляется при родовых травмах, распространении патогенной среды из-за воспаления в матке. Экзоцервицит развивается на фоне инфекций половой системы или мочевыводящих путей, дисбактериоза, травмах шейки матки при хирургических манипуляциях.
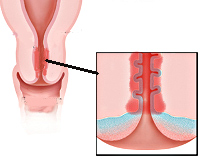
Цервицит формируется на внутренней стенке шейки, либо снаружи в зоне влагалища. При этом воспалительный процесс не ограничивается одной областью, а сопровождается осложнениями в виде эндометрита, вагинита, вульвита. Степень охвата зависит от формы распространения – очаговая или диффузная.
Последствия воспаления опасны и порой трудно обратимы. Со временем у женщины развивается гипертрофия стенок матки, растет риск онкологических перерождений клеток, дисплазии половых органов, бесплодия.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Классификация видов цервицита
Цервицит подразделяют на несколько основных видов:
Тип цервицита при определении методов лечения играет решающую роль. От места локализации, степени осложнений и причин зависит продолжительность терапии, выбор группы препаратов. Для медицинского заключения и назначения полного курса необходима предварительная диагностика у гинеколога.
Диагностика цервицита
Некоторые виды болезни протекают без явных симптомов, поэтому диагностика занимает важное место для формирования полной клинической картины. Диагностика цервицита включает:
После получения результатов врач сможет составить план лечения, спрогнозировать возможные осложнения. Этот этап составляет основу этапа подготовки и требует ответственного подхода. Важно выбрать врача с хорошим опытом в области гинекологии. В нашей клинике мы обеспечиваем не только комфортные условия, но и гарантируем результат для пациентов, прошедших полный курс терапии.
Методы лечения, особенности острой и хронической формы
Начинать терапию цервицита рекомендуется сразу после подтверждения диагноза у гинеколога. Курс лечения зависит от стадии воспаления, формы протекания и присутствия осложнений. Главная цель – ликвидировать провоцирующий фактор: грибок, инфекцию, вирус или другую причину.
Лечение цервицита основывается на антибактериальных и противовирусных препаратах, угнетающих нежелательную патогенную флору. Определив точную природу заболевания, врач назначает группу препаратов, соответствующую каждому случаю:
Острый диффузный цервицит требует комплексного подхода. Обширное распространение очагов негативно сказывается на репродуктивной системе и опасно патологическими осложнениями. Консервативная терапия дополняется лечением сопутствующих заболеваний: сальпингоофрита, вагинита. Пациенту назначаются антибиотики и спазмолитики. Поэтому лечение острого цервицита рекомендуется проходить полностью или частично в стационаре под контролем врача.
В качестве дополнения применяется местная обработка антисептиками, компрессы и ванночки. Если болезнь перешла в хроническую форму, и наблюдаются значительные очаги поражения, актуальной становится аппаратное лечение: лазер, криотерапия, диатермокоагуляция током (прижигание).
Нерожавшим пациентам детородного возраста, если в эндометрии нет атипичных признаков, в дополнении проводят физиопроцедуры электрофорезом. Для второй стадии развития подходит радиоволновое удаление поврежденных тканей. Метод используется в современных клиниках, отличается безопасностью и быстрым заживлением.
Лечение неспецифического цервицита и других его инфекционных форм проводится у обоих партнеров одновременно. Интимный контакт на период употребления медикаментов приостанавливается. После окончания курса врач проводит повторные исследования для подтверждения положительного эффекта.
Показания и противопоказания
Показаниями для обращения к врачу являются основные симптомы:
Детальное обследование определит подходящую схему терапии, эффективные препараты и методики. При выборе медикаментов важно учитывать аллергические реакции пациента, чувствительность к антибиотикам.
В случае обнаружения противопоказаний, гинеколог производит замену препарата на аналоги. Применение физиотерапии, аппаратной техники запрещено при подтверждении онкологии, эпилепсии, беременности, сахарного диабета, а также в период менструации.
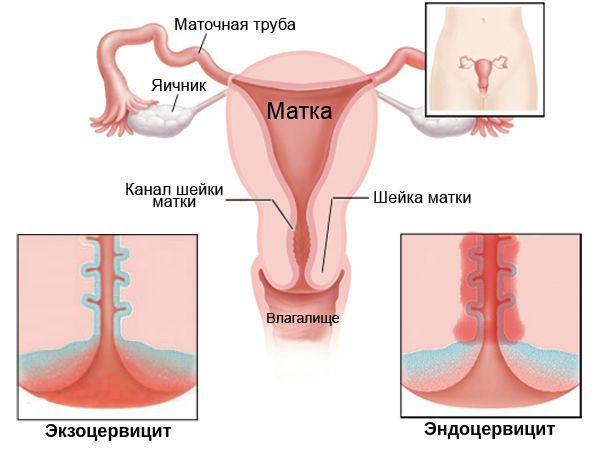
Эндоцервицит
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП. Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса. Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
МКБ-10
Общие сведения
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин. При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.), а также повышением распространенности иммунных и гормональных расстройств.
Причины эндоцервицита
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
Патогенез
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет. Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
По распространенности процесса:
По типу возбудителя:
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
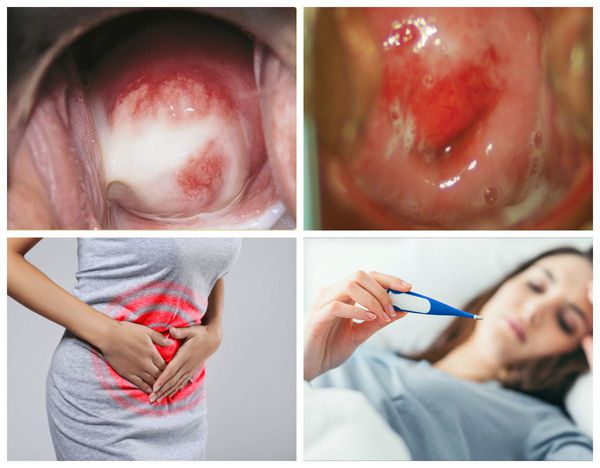
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими. В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта. При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Так, воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
При несвоевременной диагностике или неправильном лечении острого эндоцервицита процесс может приобрести хронический характер. При этом клинические признаки сглаживаются или исчезают. Воспаление распространяется глубже на соединительную ткань и мышечные волокна. Шейка матки сначала выглядит отечной, а со временем гипертрофируется и уплотняется. На ее влагалищной части под действием постоянных патологических выделений из цервикального канала может формироваться псевдоэрозия.
Осложнения
Наиболее распространенное осложнение острого эндоцервицита — хронизация заболевания с меньшей клинической симптоматикой, но более глубоким поражением тканей и возможностью возникновения псевдоэрозии шейки матки. Из-за постоянного присутствия патогенной микрофлоры (особенно при специфическом воспалении, вызванном гонококками и хламидиями) процесс может распространяться на матку, маточные трубы и яичники с последующим развитием спаечного процесса в малом тазу.
В результате у некоторых пациенток нарушается репродуктивная функция, что проявляется затрудненным наступлением беременности, повышенной вероятностью выкидыша, внематочной беременности, осложненных родов и послеродовых инфекций. При хроническом эндоцервиците возрастает риск возникновения рака шейки матки.
Диагностика
Поскольку клиническая симптоматика при эндоцервиците является неспецифической, для подтверждения диагноза назначается комплекс специальных обследований. Обычно пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
В ходе обследования выполняется дифференциальная диагностика эндоцервицита с другими поражениями шейки матки — эктопией, раком, туберкулезом, сифилисом. При этом пациентку, кроме акушера-гинеколога, могут консультировать дерматовенеролог, онкогинеколог, фтизиогинеколог.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии. Основная схема лечения, как правило, представлена следующими этапами:
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии. Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
При наличии наботовых кист, в которых часто содержатся инфекционные агенты, рекомендована диатермопунктура. Пластика и другие оперативные методы применяются при сочетании эндоцервицита с рубцовой деформацией, элонгацией, дисплазией, раком шейки матки.
Прогноз и профилактика
Прогноз при лечении заболевания благоприятный. Даже в остром периоде трудоспособность сохранена. Поскольку пациентки, перенесшие эндоцервицит, составляют группу риска по онкологическим заболеваниям шейки матки, они должны наблюдаться у гинеколога по месту жительства с периодическим проведением кольпоскопии, цитологического и бактериологического исследования. Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 17 лет.
Определение болезни. Причины заболевания
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
При бессимптомном процессе диагноз «цервицит» может быть поставлен:
При симптомном течении заболевания женщину могут беспокоить:
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
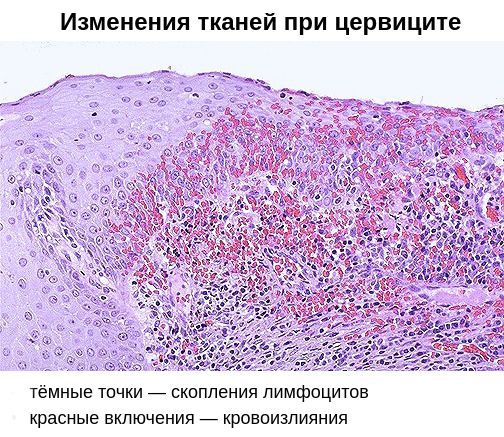
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
Хронический цервицит
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
Кроме того, по локализации цервицит подразделяют на:
По длительности протекания процесса цервицит может быть:
Осложнения цервицита
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
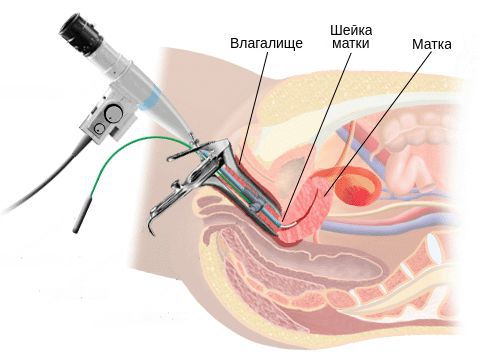
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
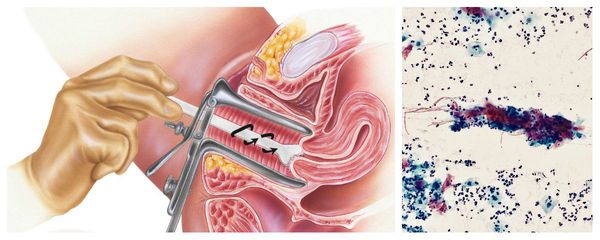
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
Деструктивные методы лечения цервицита
Прогноз. Профилактика
С целью профилактики воспаления шейки матки рекомендуется:
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
Эндоцервицит – это воспаление слизистой оболочки канала шейки матки, возбуждаемое гонококками, стафилококками, кишечными палочками, стрептококками, хламидиями, трихомонадами, различными грибками и вирусами. Более всего патологии подвержены женщины репродуктивного возраста. Экзоцервицит – это аналогичное заболевание, но поражающее влагалищную часть шейки матки.
Обычно воспаления шейки матки развиваются вследствие проведения каких-либо гинекологических манипуляций: введение ВМС (внутриматочная спираль), искусственного прерывания беременности, выскабливания, зондирования и др. Также цирцивитам могут способствовать различные другие патологии: кольпит, эктопия, эндометрит и др.
Нередко эндоцервицит развивается в результате опущения шейки и влагалища, разрывов, эрозии, применения неправильно подобранных ОК и даже обычной менструации.
В нормальном состоянии у женщины в шейке матки находится специальная слизистая пробка, предохраняющая попадание во внутрь различных инфекций. Какие либо гинекологические процедуры способны повредить химический состав среды, что вызывает разрушение пробки. В последствие в незащищенную полость попадают бактерии и инфекции, провоцирующее развитие эндоцервицита. Кровь во время менструации также может воздействовать на влагалищную среду, поэтому, данные периоды являются благоприятными для развития воспаления.
Иммунитет пациентки – один из обуславливающих факторов в отношении возникновения патологии. Женщины с сильной иммунной системой редко заболевают эндоцервицитом. Также важную роль играет патогенность возбудителя – чем она выше, тем вероятнее развитие патологии.
Эндоцервицит склонен к быстрому переходу из острой в хроническую форму. Его сложно диагностировать, так как симптоматика практически не развивается. Основные жалобы при эндоцервиците:
Во время обострения при эндоцервиците шейка матки отекает, приобретает яркий вишневый оттенок, а в области зева появляются множество мелких эрозий иногда покрытых сверху гнойным налетом. Чтобы увидеть, как выглядит шейка матки при эндоцервиците, фото на сайтах в этом помогут.
Для хронической формы характерно стихание болезненного синдрома, обильность выделений существенно уменьшается или они вовсе исчезают. Все это заставляет ошибочно думать о выздоровлении. Однако на самом деле при данной форме происходит развитие гипертрофии мышечной оболочки шейки и железы (шеечный метрит).
Осложнения эндоцервицита крайне опасны, так как воспаление может перейти на тело матки, придатки и даже брюшину.
Диагностика эндоцервицита
Сперва проводится опрос и сбор анамнеза пациентки, а затем обследование. Основные признаки патологии:
Также при диагностировании эндоцервицита проводится бактериологический посев на чувствительность возбудителя к антибиотикам для составления дальнейшего плана лечения.
Лечение эндоцервицита
Лечение составляется в зависимости от выявленного микроорганизма, провоцирующего воспаление. Кроме того, терапия назначается при учете сопутствующих патологий и стадии эндоцервицита.
Сначала применяется этиотропная терапия при использовании антивирусных, антибактериальных, гормональных препаратов, а также цитостатиков.
Эндоцервицит грибкового происхождения лечат противогрибковыми антибиотическими средствами (Нистатин, Микосист, Дифлюкан) и др. В случае хламидий обычно назначается Доксициклин, Сумамед и другие средства тетрациклинового ряда.
У женщин после 40 лет воспаление чаще всего развивается из-за недостаточной выработки эстрогенов. В данном случае показана заместительная гормональная терапия.
Также в обязательном порядке выписываются медикаменты для повышения иммунитета: различные витамины, Изонопринозин и т. д.
При обнаружении какой либо половой инфекции терапия назначается обоим партнерам. В данном случае используется местное лечение после устранения симптоматики, например, спринцевание марганцем, содой, борной кислотой.
Хирургическое лечение эндоцервицита
В случае хронического цервицита обычно используют оперативное лечение. Вмешательство осуществляется после устранения инфекционного процесса.
Хирургическое лечение может быть оказано в виде криотерапии, лазеротерапии.
Также хорошо себя зарекомендовала электрохирургия аппаратом «Сургитрон». В качестве устранения эндоцервицита, отзывы врачей о данном методе все больше подтверждают его эффективность.
После процедуры назначается противовоспалительная терапия и физиотерапевтические процедуры.
Для скорейшего выздоровления важно не жить половой жизни до окончания лечения и тщательно соблюдать гигиену.
Во избежание рецидивов уделяется особое внимание сопутствующим патологиям и их профилактике.
В любом случае, исключительно врач должен разрабатывать план лечения и подбирать лекарства по поводу эндоцервицита. Форумы в интернете, где женщины делятся собственным опытом, не должны стать поводом для самолечения. Это может быть опасно для здоровья и нести угрозу для жизни.