Эякулят что это такое
Эякулят что это такое
Спермограмма – анализ эякулята (секрета мужских половых желез), используемый для оценки способности к зачатию, а также обнаружения урологических заболеваний (простатит, варикоцеле, ИППП и т.д.) у мужчин.
Анализ спермы, анализ эякулята, сперматограмма, спермиограмма.
Синонимы английские
Semen analysis, sperm analysis, sperm count, seminal fluid analysis, spermogram.
Мл (миллилитр), см (сантиметр), млн/мл (миллион на миллилитр), % (процент).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Около 1 из 15 пар в репродуктивном возрасте испытывают трудности с зачатием ребенка, и примерно в 20-25 % случаев это обусловлено мужским фактором. Проблемы спермы могут варьироваться от полного отсутствия сперматозоидов до низкого количества или качества. Именно поэтому исследование эякулята является основой для оценки степени фертильности мужчин.
Яички, семенные пузырьки и простата являются основными органами, которые очень важны для обеспечения производства спермы. Семенные пузырьки производят большую часть (45-80 % объема) жидкости в сперме, которая является критическим компонентом. Семенная жидкость имеет высокий уровень pH, чтобы противодействовать кислотности во влагалище и помогать сохранению зачаточных качеств спермы, а также содержит сахар (фруктозу), который дает сперматозоидам энергию для их активности. Около 1 % от общего объема составляют сперматозоиды и тестикулярная жидкость, вырабатываемая семенниками.
Мужское бесплодие может быть вызвано многими состояниями, которые влияют на производство функционально активной спермы. Наиболее распространенной причиной является варикоцеле (варикозное изменение вен семенного канатика, сопровождающееся нарушением венозного оттока от яичка). Это заболевание составляет около 40 % случаев бесплодия и лечится хирургическим путем. Воспаление яичек составляет приблизительно 10 % случаев и может быть вызвано многочисленными причинами, включая злокачественные новообразования, инфекционные заболевания (например, паротит), генетические аномалии (например, синдром Клейнфелтера), травму, лучевую и химиотерапию. Водянка яичка также составляет около 10 % случаев. Эндокринные заболевания, влияющие на сперматогенез, составляют примерно 9 % случаев и обычно сопровождаются гипоплазией гипофиза или надпочечников или гиперэстрогенией. Обструкция эякуляторного протока составляет около 5 % случаев, а выработка аутоантител к сперматозоидам встречается у 1-2 % мужчин с бесплодием.
Анализ спермы продолжает оставаться первичным тестом для оценки способности к зачатию у мужчин. Но также это лабораторное исследование является важным методом диагностики урологических заболеваний. Так, при инфекционном воспалении предстательной железы вирусы и бактерии могут напрямую изменять подвижность сперматозоидов. Например, Mycoplasma genitalium и Ureaplasma urealyticum прикрепляются к головке и средней части сперматозоидов, тем самым изменяя не только их подвижность, но способность оплодотворять. Токсины микроорганизмов и вещества, выделяемые при вторичном воспалительном повреждении, также оказывают негативное воздействие на сперматогенез. На фоне воспалительного процесса могут образовываться антитела к собственным половым клеткам. Это связано со способностью бактерий, вирусов и грибов присоединяться к их оболочке, тем самым вызывая аутоиммунные реакции. Наличие антител, в свою очередь, приводит к снижению качественных и количественных характеристик спермы.
Общий анализ спермы основан на ее макроскопическом и микроскопическом изучении. Спермограмма включает в себя физические данные (объем, цвет, рН, вязкость, скорость сжижения и т.д.), количественные характеристики (концентрация сперматозоидов, их активность), морфологию половых клеток (содержание нормальных форм, с патологией), наличие агглютинации и клеток сперматогенеза, а также содержание форменных клеток крови, наличие слизи, бактерий, грибков.
На основании полученных результатов врач может заподозрить или диагностировать урологическое заболевание, проверить успешность оперативного вмешательства (например, при вазэктомии), предположить, играет ли роль ли мужской фактор в бесплодии пары, и назначить дополнительное обследование или сразу лечение. В случае наличия патологии может понадобиться повторная сдача анализа с интервалом, указанным лечащим врачом.
Даже у здорового мужчины может быть временное ухудшение качества спермы. В этом случае улучшить ее показатели могут и немедикаментозные мероприятия (например, отказ от курения и алкоголя, нормализация веса, отдых).
В связи с наличием незначительной изменчивости параметров спермы среди мужчин, а также влияния других факторов на вероятность успешного оплодотворения яйцеклетки, данные спермограммы не могут давать 100-процентную информацию о возможности зачатия. Но хорошие показатели данного анализа позволяют судить о фертильности мужчины, о большей вероятности зачатия.
При анализе спермы для подтверждения успеха вазэктомии (мужской стерилизации) определяется только отсутствие или наличие сперматозоидов. Исследование проводится через шесть недель после операции или после 20 эякуляций. В норме сперма не обнаруживается. Если видят сперму, то через две-четыре недели нужно переделать анализ. Также необходимо повторить исследование через несколько месяцев, чтобы убедиться, что семявыносящие протоки не восстановились.
Для чего используется исследование?
Когда назначается исследование?
Что показывает спермограмма, как проводится исследование, когда его назначают?
Оглавление
Спермограмма является основной методикой, позволяющей оценить фертильность мужчины. В рамках обследования изучается состояние эякулята (семенной жидкости), что позволяет врачу выявить имеющиеся патологии. Основная цель диагностики заключается в определении жизнеспособности мужских половых клеток и их возможностей для оплодотворения яйцеклетки.
Анализ спермограммы назначается при:
Также пройти исследование можно, если пациент хочет узнать, может ли он иметь детей.
Спермограмма: как происходит процедура? Нужно ли готовиться к ней?
Подготовка обязательно подразумевает половое воздержание в течение 3 дней. На это время следует отказаться от употребления алкоголя, а также от различных тепловых процедур: посещения сауны и бани, горячих ванн, а также подогрева автомобильного кресла. Желательно отказаться от приема любых лекарственных препаратов, кроме жизненно необходимых.
В остальном мужчине нужно вести привычный образ жизни.
Расшифровка спермограммы: норма
Нормативные показатели, на которые ориентируются специалисты при расшифровке анализа спермограммы, в 2010 году определены ВОЗ (Всемирной организацией здравоохранения).
Они включают макро- и микроскопическую оценку эякулята.
К макроскопическим показателям относятся:
К микроскопическим показателям относятся:
В нашей лаборатории применяется автоматизированная оценка качества эякулята. Анализатор SCA Microptic при оценке концентрации и подвижности учитывает каждую клетку, скорость и траекторию движения каждого сперматозоида, после чего рассчитывает средние значения для различных категорий. При оценке морфологии компьютер измеряет размеры головки, шейки и хвоста в микрометрах, рассчитывает площадь головки, анализирует ее форму согласно международным стандартам. Автоматический анализ характеристик сперматозоидов позволяет избежать субъективности оценки, обусловленной человеческим фактором.
Расшифровка спермограммы
Оценку результатов в нашей клинике проводят исключительно опытные специалисты.
Основными терминами, описывающими качественные и количественные параметры эякулята, являются:
Важно! Не следует пытаться провести расшифровку спермограммы и поставить диагноз самостоятельно! Это обусловлено тем, что только у специалистов имеются все необходимые знания и навыки для правильной оценки полученного биологического материала. Кроме того, профессионалы ориентируются на сочетание показателей различных обследований. Это позволяет повысить точность диагноза.
При плохой спермограмме анализ сдается повторно. Обычно процедура проводится не менее чем через 21 день с момента последней спермограммы. При наличии у врача сомнений исследование может быть повторено еще один раз. За достоверный результат принимается самый хороший.
Важно! Нет ни одного показателя диагностики, который бы позволял сделать 100%-ные выводы об абсолютном бесплодии или совершенном здоровье мужчины. Поэтому нередко проводятся и другие дополнительные обследования.
Почему снижается количество сперматозоидов?
Основными причинами являются:
Почему снижается подвижность сперматозоидов?
Данное патологическое состояние может возникать на фоне:
Как улучшить спермограмму?
Улучшить важные показатели исследования удается при соблюдении следующих рекомендаций:
Полезно включать в рацион бананы, помидоры, авокадо, гранаты, спаржу, тыквенные семечки, яблоки. Рекомендуется следить за преобладанием морепродуктов, а не мяса. Хорошо сказываются на показателях спермограммы витамины и аминокислоты.
Преимущества проведения процедуры в МЕДСИ
Если вы планируете пройти исследование в нашей клинике, позвоните и уточните все его особенности и стоимость. Специалист ответит на возникшие вопросы и запишет вас на диагностику в удобное время.
Расшифровка спермограммы
Спермограмма — это лабораторное исследование эякулята (спермы), которое входит в комплексное исследование для диагностики бесплодия у мужчины и некоторых заболеваний половой системы. Понимание того, как расшифровать спермограмму, даст обычному человеку знание, что может влиять на данные показатели и что важно при выполнении данного анализа. Понимание того, как расшифровать спермограмму, даст обычному человеку знание, что может влиять на данные показатели и что важно при выполнении данного анализа.
Стаж работы 13 лет.
Сперма ( мутная, светло-серая жидкость ) состоит из сперматозоидов (половые клетки мужчины) и семенной жидкости (жидкий компонент, состоящий из секрета семенных пузырьков и предстательной железы). Начало выработки эякулята — подростковый период, максимальная выработка — зрелый возраст, уменьшение выработки — старость.
В сперме содержатся кислоты:
Также: холестерин, фруктоза, инозит, мочевина, пиримидин, ионы кальция, калия, магния, натрия, цинка, хлора, азота.


Как расшифровать показатели спермограммы
На изменение данного показателя воздействуют такие факторы:


Расшифровка показателей спермы
В таблицах ниже мы собрали основные параметры и показатели спермограммы, указали нормы и возможные причины отклонений:
Подробнее о сдаче анализа и подготовке спермы читайте в этом материале — примеч. altravita-ivf.ru.
Физические свойства эякулята
Микроскопическое исследование эякулята
Морфология сперматозоидов
Цвет мутно-белый или бело-серый
Реакция pH материала для исследования – не менее 7,2
У большинства мужчин данный показатель колеблется от 7,8 до 8,0. Отклонение pH является важным, если имеются отклонения других показателей. Увеличение кислотности биоматериала ( до 10,0 рН ) бывает при воспалении репродуктивных органов, при заболеваниях предстательной железы. Уменьшение (до 6,8 рН) – при обструкции семенных пузырьков. В обоих случаях сперматозоиды становятся неподвижными и погибают. При проблемах с кислотностью качество материала снижается.
В норме, сразу же после акта эякуляции, сперма вязкая, похожа на каплю. Скорость разжижения составляет от 15 минут до часа. Обычно по прошествии 60 минут, если эякулят не стал жидким, он и далее не будет разжижаться при сохранении тех же условий внешней среды. Через 1 час в материал добавляют ферментные средства и снова следят за его разжижением.
Степени вязкости определяются по длине эякулята:
Чем выше степень вязкости, тем проблематичнее зачатие. При расшифровке спермограммы с повышенной вязкостью обычно обнаруживается высокая концентрация сперматозоидов патологических форм, а это негативно сказывается на фертильности.
Количество сперматозоидов в одном миллилитре должно быть более 20 млн/мл.
Олигозооспермией называют состояние, при котором количество сперматозоидов не достигает 20 млн/1 мл спермы:
При полном отсутствии половых клеток в семенной жидкости говорят об азооспермии. На численность сперматозоидов влияют частые семяизвержения – это самый главный фактор, регулирующий количество сперматозоидов. При частом сексе число клеток снижается, поэтому частая интимная близость ведет к уменьшению концентрации сперматозоидов и снижению фертильной функции. Для того, чтобы успешно зачать ребенка, нужно заниматься незащищенным сексом 2-4 раза в неделю, не более.
На патологическое уменьшение данного показателя влияют:

Общее количество сперматозоидов в эякуляте — не менее 40 млн.

Наличие либо отсутствие незрелых клеток сперматогенеза
Обычно незрелые формы составляют до 25%. Однако увеличение или снижение данного показателя трактуется исключительно лечащим врачом на основании особенностей каждого конкретного человека. Незрелые клетки сперматогенеза (сперматогенные) – это эпителиальные клетки в канальцах. В каждом эякуляте их нормальное количество не должно быть более 2%. При значительном увеличении этого показателя может развиться бесплодие.
При расшифровке спермограммы нередко выделяют другие незрелые элементы:
Наличие слизи в эякуляте
В норме сперма не содержит данных элементов крови. Если они все же были выявлены, это называют гемоспермией. Гемоспермия всегда означает наличие патологического процесса. Чаще это везикулит, простатит, колликулит, мочекаменная болезнь, реже — опухоль, травмы, туберкулезное поражение мочеполовых органов. Оттенок семенной жидкости при гемоспермии становится от розового до коричневого. Сама по себе гемоспермия не влияет на мужскую фертильность, влияет ее причина, которую нужно сразу же устранять при появлении подозрительного цвета или прожилков крови в сперме.
Антиспермальные антитела (АСАТ)
Антиспермальные антитела (АСАТ) — выявляются при расширенной спермограмме, включающей MAR-тест. В норме выявляются менее половины от общего количества сперматозоидов, ассоциированных с антиспермальными антителами. АСАТ формируются у подростков мужского пола с началом выработки спермы и начинают работать при исключительных ситуациях — когда элементы эякулята попадают в кровеносное русло, поскольку воспринимают половые клетки, как чужеродные. Это бывает при обструкции семявыводящих путей, существенном травмировании органов малого таза, крипторхизме, онкозаболеваниях репродуктивных органов, оперативных вмешательствах на органах брюшной полости или половой системы. АСАТ обнаруживают в сыворотке крови и семенной жидкости. Наличие антител в сперме ухудшает спермообразование, снижают подвижность сперматозоидов и жизнеспособность, замедляют транспортировку половых клеток.

Некоторые особенности при расшифровке
Вязкость и скорость разжижения — это два различных показателя, однако они в расшифровке спермограммы никогда не учитываются по-отдельности. На цвет анализа влияет количество сперматозоидов, наличие эритроцитов, лейкоцитов и слизи. Так как все перечисленные показатели спермограммы определяются с помощью микроскопии, а цвет является малоинформативным показателем, он определяется лишь как дань историческому значению анализа.
Выделяют 4 группы сперматозоидов, в зависимости от их подвижности:
Последние две формы (С и D), даже если присутствуют в эякуляте, не способны провести оплодотворение яйцеклетки. Когда обнаруживают более 75% сперматозоидов категории D, выполняют дополнительные анализы на определение их жизнеспособности.
Заключение
Берегите себя, и будьте здоровы!
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Анализ эякулята (спермограмма)
Основной целью исследования эякулята является определение способности спермы к оплодотворению и выявление заболеваний и/или патологических процессов, вызвавших соответствующие поражения. Исследование спермы – неотъемлемая часть диагностики бесплодия. Примерно в 47% случаев причиной бездетности семейных пар является мужчина. Причиной бесплодия мужчин могут быть заболевания яичек, простаты, нарушения проводимости семявыводящих путей, заболевания и пороки развития уретры. Исследование семенной жидкости также является одним из тестов при диагностике гормональных расстройств, заболеваний половых органов или пороков их развития.
В норме эякулят представляет собой взвесь сперматозоидов в секрете яичек и их придатков, которая к моменту эякуляции смешивается с секретом предстательной железы, семенных пузырьков и луковично-уретральных желез.
Сперматозоиды составляют около 5% объема спермы, они образуются в семенниках. Приблизительно 60% объема спермы образуется в семенных пузырьках. Это вязкая, нейтральная или слегка щелочная жидкость, часто желтая или даже сильно пигментированная из-за высокого содержания рибофлавина.
Простата производит примерно 20% объема семенной жидкости. Эта жидкость, похожая на молоко, имеет слабокислую реакцию (рН около 6,5), в основном из-за высокого содержания лимонной кислоты. Простатический секрет также богат кислой фосфатазой и протеолитическими ферментами, считается, что протеолитические ферменты отвечают за коагуляцию и разжижение семенной жидкости.
Менее 10–15% объема спермы образуется в придатках яичек, семявыводящих протоках, бульбоуретральных и уретральных железах.
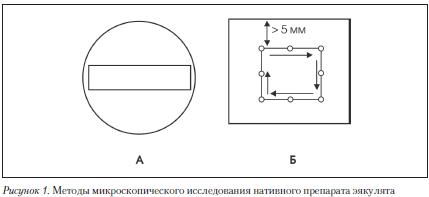
Стандартная спермограмма оценивает физические (макроскопические) и микроскопические параметры эякулята (Табл., рис. 1-3).
| Показатель | Характеристика | Интерпретация |
|---|---|---|
| Цвет | Серовато-беловатый, слегка опалесцирующий | Норма |
| Почти прозрачный | Концентрация сперматозоидов очень низка | |
| Красновато-коричневатый | Присутствие эритроцитов | |
| Зеленоватый | Пиоспермия | |
| Желтоватый | Желтуха, прием некоторых витаминов, при длительном воздержании | |
| Реакция рН | 7,2–7,8, слабо-щелочная | Норма |
| Ниже 7,0 | В образце с азооспермией – наличие обструкции или врожденного двустороннего отсутствия семявыносящих протоков | |
| 9,0–10,0, щелочная | Патология предстательной железы | |
| Объем | 2–6 мл | Норма |
| Менее 1 мл | Андрогенная недостаточность, эндокринные заболевания, сужения и деформации пузырьков, семявыводящих путей |
Условия взятия и хранения образца
Эякулят должен быть получен после, как минимум, 48 ч, но не более 7 дней полового воздержания.
Макроскопическое исследование – определение консистенции, объема, запаха, цвета, вязкости и рН эякулята.
Сперма, полученная при эякуляции, густая и вязкая, что обусловлено свертыванием секрета семенных пузырьков. В норме при комнатной температуре образец эякулята должен разжижаться в течение 60 мин. Если эякулят длительное время остается вязким, полувязким или вообще не разжижается, то можно предполагать воспаление предстательной железы. В норме объем эякулята составляет 2–6 мл. Количество менее 1,0 мл характерно для андрогенной недостаточности, эндокринных заболеваний, сужения и деформации пузырьков, семявыводящих путей. Максимальный объем может достигать 15 мл. Объем эякулята не влияет на фертильность. Запах нормального эякулята специфический и обусловлен спермином (напоминает запах «свежих каштанов»). Специфический запах становится слабым или отсутствует при закупорке выводных протоков предстательной железы. При гнойно-воспалительных процессах запах спермы обусловлен продуктами жизнедеятельности бактерий, вызвавших воспалительный процесс.
Микроскопическое исследование – изучение в нативном препарате подвижности сперматозоидов и наличия агглютинации, подсчет количества сперматозоидов в камере Горяева, изучение морфологии сперматозоидов, клеток сперматогенеза и дифференциальная диагностика живых и мертвых сперматозоидов в окрашенных препаратах.
Микроскопическое исследование эякулята проводят после полного его разжижения
Для оценки подвижности сперматозоидов рекомендуется использовать простую систему классификации по категориям. Для классификации 200 сперматозоидов последовательно просматривают в 5 полях зрения микроскопа (Рис. 1).
Подвижность каждого сперматозоида классифицируют по категориям, используя следующие критерии:
Сначала подсчитывают все сперматозоиды категорий а и b в ограниченном участке поля зрения или, если концентрация сперматозоидов низкая, во всем поле зрения (%). Далее в той же области подсчитывают сперматозоиды с непоступательным движением (категория с) (%) и неподвижные сперматозоиды (категория d) (%).
Определять подвижность можно с подсчетом в камере Горяева. Сперму разводят в 20 раз физиологическим раствором, в камере смотрят только неподвижные и малоподвижные сперматозоиды.
Расчет ведут по формуле:
А – общее количество сперматозоидов;
В – количество малоподвижных сперматозоидов;
С – количество неподвижных сперматозоидов.
Отсюда количество активно подвижных сперматозоидов в процентах составляет (Y):
Подвижность сперматозоидов зависит от времени года и суток. Имеются данные, что весной происходит снижение подвижности сперматозоидов (сезонные колебания). При наблюдении за количеством активно-подвижных сперматозоидов в течение суток было отмечено увеличение их количества во второй половине дня (суточные ритмы).
Снижение подвижности сперматозоидов ниже нормы – астенозооспермия. Незначительной степени астенозооспермии – количество активно- и малоподвижных сперматозоидов c поступательным движением в сумме составляет менее 50%, но более 30%.
Оценка агглютинации сперматозоидов. Под агглютинацией сперматозоидов подразумевают склеивание подвижных сперматозоидов между собой головками, хвостами или головок с хвостами. Склеивание неподвижных сперматозоидов друг с другом или подвижных сперматозоидов с нитями слизи, другими клетками или остатками клеток следует считать и регистрировать не как агглютинацию, а как неспецифическую агрегацию. При исследовании регистрируют тип агглютинации (головками, хвостами, смешанный вариант). Можно использовать полуколичественный метод оценки степени агглютинации от «–» (отсутствие агглютинации) до «+++» (тяжелая степень, при которой все подвижные сперматозоиды подвержены агглютинации). В норме склеиваются не более 3–5%. Если количество агглютинированных сперматозоидов составляет 10–15%, можно говорить о понижении их оплодотворяющей способности.
Подсчет общего количества сперматозоидов проводят в камере Горяева. Общее количество сперматозоидов в эякуляте рассчитывают, умножая количество сперматозоидов в 1мл спермы на объем выделенной спермы.
Нормоспермия – у здорового мужчины в 1 мл эякулята содержится более 20 млн. сперматозоидов.
Полизооспермия – количество сперматозоидов в 1 мл эякулята превышает 150 млн.
Олигозооспермия – в 1 мл эякулята содержится менее 20 млн. сперматозоидов.
Азооспермия – отсутствие сперматозоидов в эякуляте.
Аспермия – в доставленной жидкости нет сперматозоидов и клеток сперматогенеза.
Оценка жизнеспособности сперматозоидов. Для оценки жизнеспособности сперматозоидов смешивают на предметном стекле одну каплю свежего эякулята с каплей стандартного красителя эозина. Живые сперматозоиды в таких препаратах не окрашиваются (белые); мертвые сперматозоиды окрашиваются в красный цвет, т.к. повреждены их плазматические мембраны. Под жизнеспособностью подразумевают долю (в процентах) «живых» сперматозоидов. Жизнеспособность следует оценивать, если процент неподвижных сперматозоидов превышает 50%.
Оценка жизнеспособности может служить контролем точности оценки подвижности сперматозоидов, поскольку процент мертвых клеток не должен превышать (с учетом ошибки подсчета) процента неподвижных сперматозоидов. Наличие большого количества живых, но неподвижных сперматозоидов, может указывать на структурные дефекты жгутиков. Сумма мертвых и живых сперматозоидов не должна превышать 100%.
Характеристика клеточных элементов эякулята. Обычно эякулят содержит не только сперматозоиды, но и другие клетки, которые в совокупности обозначают, как «круглые клетки». К их числу относят эпителиальные клетки мочеиспускательного канала, клетки предстательной железы, незрелые половые клетки и лейкоциты. В норме эякулят не должен содержать более 5*106 круглых клеток/мл.
В большинстве случаев эякулят человека содержит лейкоциты, в основном нейтрофилы. Повышенное содержание этих клеток (лейкоспермия) может свидетельствовать о наличии инфекции и о плохом качестве сперматозоидов. Число лейкоцитов не должно превышать 1106/мл. Подсчет ведут в камере Горяева аналогично подсчету сперматозоидов.
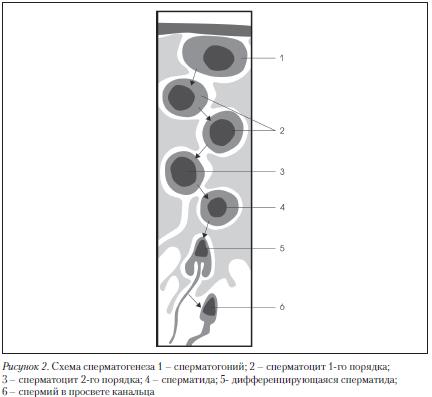
Эякулят кроме лейкоцитов может содержать незрелые половые клетки (клетки сперматогенеза) на разных стадиях созревания: сперматогоний, сперматоцит I порядка, сперматоцит II порядка, сперматид. (рис. 2)
Наличие в эякуляте различных типов незрелых клеток сперматогенеза обычно говорит о его нарушении. Избыток этих клеток является следствием нарушения функции семенных канальцев, в частности, при сниженном сперматогенезе, варикоцеле и патологии клеток Сертоли.
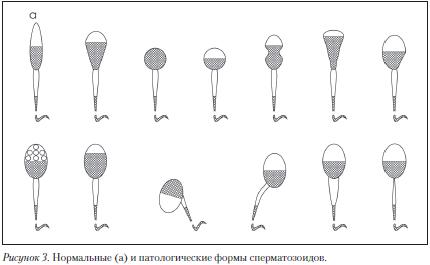
Оценка морфологии сперматозоидов. Для анализа используют мазок, окрашенный гистологическими красителями (гематоксилин, Романовский-Гимза и др.), в котором производят последовательный подсчет 200 сперматозоидов (однократный подсчет 200 сперматозоидов предпочтительней двукратного подсчета 100 сперматозоидов) и выражают в процентах количество нормальных и патологических форм (Рис. 3).
Головка сперматозоида должна быть овальной формы. Отношение длины головки к ее ширине должно составлять от 1,5 до 1,75. Должна быть видна хорошо очерченная акросомная область, составляющая 40–70% площади головки. Шейка сперматозоида должна быть тонкой, составлять 1,5 длины головки сперматозоида и прикрепляться к головке вдоль ее оси. Размеры цитоплазматических капель не должны превышать 1/2 размера головки нормального сперматозоида. Хвост должен быть прямым, одинаковой толщины на всем протяжении и несколько уже в средней части, не закрученным и иметь длину около 45 мкм. Отношение длины головки к длине хвоста у нормальных сперматозоидов 1:9 или 1:10.
Дефекты головки: большие, маленькие, конические, грушевидные, круглые, аморфные, с вакуолями в области хроматина; головки с маленькой акросомальной областью, вакуолизированной акросомой, с несимметрично расположенной акросомой; двойные и множественные головки, головки с компактным строением хроматина и т.д.
Дефекты шейки и средней части: «склоненная» шейка (шейка и хвост образуют угол 90° к длинной оси головки), асимметричное прикрепление средней части к головке, утолщенная или неравномерная средняя часть, патологически тонкая средняя часть (отсутствие митохондриальной оболочки) и их любая комбинация.
Дефекты хвоста: хвосты короткие, множественные, в виде шпильки, сломанные, наклонные (угол больше 90°), неравномерная толщина хвоста, тонкая средняя часть, закрученный конец, закрученный полностью и их любая комбинация. При дифференцированном морфологическом подсчете учитываются только сперматозоиды с хвостами.
Тератозооспермия – увеличение количества патологических форм сперматозоидов выше референсных значений. Выраженная тератозооспермия резко снижает шансы оплодотворения и увеличивает вероятность пороков развития у плода, если оплодотворение произошло. Тератозооспермия обычно сочетается с олигозооспермией и астенозооспермией.
Сперматозоиды, у которых головка заключена в цитоплазматическую каплю, и те, у которых цитоплазматическая капля расположена на шейке в виде шарфа и по отношению к размеру головки составляет более 1/3, выделяются как незрелые или юные. В нормальной спермограмме они составляют около 1%.