Фиброваскулярная ткань что такое
Фиброваскулярная ткань что такое
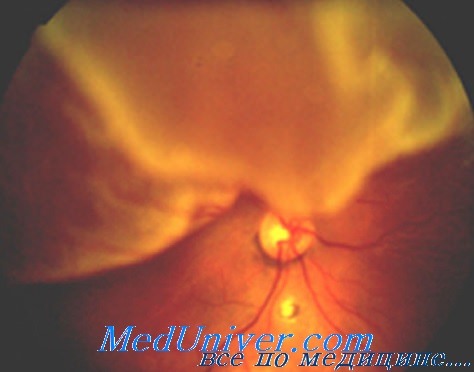
Если развивается фиброваскулярная пролиферация переднего основания стекловидного тела, то СЭФР и другие цитокины вызывают миграцию клеток и их пролиферацию на переднее основание стекловидного тела. Формирующаяся при этом мембрана приводит к образованию характерной кольцевой экваториальной тракционной отслойке сетчатки, а затем к тотальной отслойке сетчатки.
Данный процесс может быть диагностирован с помощью УЗИ, его наличие требует безотлагательного выполнения хирургического вмешательства. Наличие ретролентальной, ретро-ИОЛ или ретролентальной фиброваскулярной мембраны должно быть диагностировано как можно раньше, при биомикроскопии под углом с помощью щелевой лампы, чтобы обеспечить раннее оперативное лечение.
Для лечения необходимо выполнить ЭКЛ, удалить капсулу хрусталика и фиброваскулярную ретролентальную мембрану с биполярной диатермией резецированных краев, ЗЖВ с последующей долгосрочной тампонадой витреальной полости силиконовым маслом. Для профилактики дальнейшей неоваскуляризации необходимо выполнить обширную периферическую лазерную коагуляцию сетчатки.
Регматогенная отслойка сетчатки
При пролиферативной диабетической ретинопатии (ПДР) периферическая регматогенная отслойка сетчатки возникает относительно редко. Если данный вид отслойки сетчатки происходит, как правило, он связан с разрывом сетчатки, не диагностированным во время предыдущей операции, или при ущемлении СТ в операционной ране. Отслойки сетчатки, возникающие после витрэктомии, обычно не могут быть устранены только путем пломбирования склеры.
Более высокая успешность лечения в таких случаях, как правило, достигается при выполнении ревизии витреальной полости для поиска остаточных тракций СТ или области рецидива глиальной пролиферации, ВД СРЖ, ЗЖВ, фокальной эндоскопической лазерной коагуляции и ЗВГВ или ЗВСМ.
Рецидив глиальной пролиферации
Эпиретинальные хирургические вмешательства, особенно с выполнением пилинга, могут привести к рецидиву глиальной пролиферации. Для рецидива глиальной пролиферации не нужен какой-либо витреальный субстрат (часто называемый «подложка»), глиальные клетки могут пролиферировать непосредственно на поверхности сетчатки. Фибрин из эпицентра ЭРМ может образовывать тяжи, вдоль которых начинают пролиферировать глиальные клетки.
Рецидивы глиальной пролиферации удаляются при помощи деламинации ножницами и внутреннне дренирование субретинальной жидкости (ВД СРЖ), ЗЖВ, эндоскопической лазерной коагуляции и долгосрочной тампонады витреальной полости силиконовым маслом для блокирования регматогенных отслоек сетчатки (при их наличии). Часто требуется ретинэктомия. Данные мембраны прочно фиксированы к сетчатке и не могут быть удалены методом пилинга.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Фиброз: по какой причине он образуется. Влияют ли на него филлеры и нити?
Фиброз – страшное слово. Услышав это слово, пациенты начинают волноваться и искать информацию о том, на сколько он опасен, в каких случаях и по каким причинам он образуется. На эти вопросы постараемся дать ответы в нашей статье.
Что такое фиброз
Фиброз – это процесс разрастания соединительной ткани в результате воспалительного процесса. Выделяют два вида фиброза:
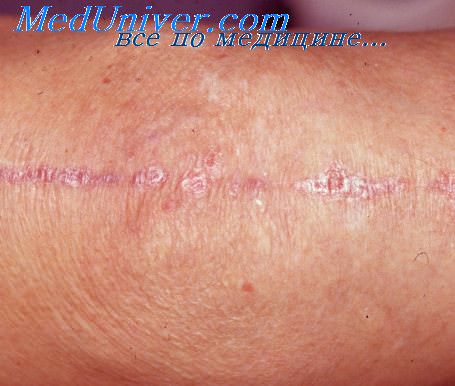
Формирование фиброза после нитей
После нитевого лифтинга в тканях происходит формирование рубцовой ткани – это нормальный процесс, в результате чего выделяется коллаген и образуется поддерживающий каркас. Но, иногда, вместо запланированного результата, коллаген может разрастаться вокруг нити отдельными волокнами, что приводит к цельным фиброзным тяжам. Это проявляется на 3-4 неделе. После их обнаружения необходимо начать незамедлительное лечение, который подберёт ваш врач.
Причины формирования неконтролируемого фиброза:
1. Врачебная ошибка или некачественный материал. Это последствие можно устранить, если извлечь нить.
2. Инфицирование раны в реабилитационном периоде. В этом случае помогут антибактериальные препараты, которые назначает врач.
3. Образование гематом. Врач в этом случае откачивает излишки скопившейся жидкости шприцем.

Почему фиброз образуется после филлеров
После инъекций в первые дни наблюдаются уплотнения. Это объясняется тем, что препарат ещё не распределился. Но, если уплотнение появилось в виде шишки и держится больше недели, то необходимо обратиться к своему хирургу.
Больше фотографий до и после вы можете увидеть в фотогалерее
Устранить проблему можно с помощью курса препаратов Сферогель и Мэлсмон
Результат от Мэлсмон при коррекции фиброза:
Для того чтобы не прибегать к дополнительным процедурам в результате осложнений, и образование фиброза было правильным, контролируемым – обращайтесь только к квалифицированным специалистам и тщательно выбирайте клинику. Имеются противопоказания к процедурам, поэтому необходима консультация врача.
Фиброваскулярная ткань что такое
Опухоли и опухолеподобные процессы фиброзной ткани крайне разнообразны как в клиническом, так и в морфологическом проявлениях. Эта ткань возникает как дериват мезенхимы и входит в состав стромы всех органов, не образуя самостоятельных органных структур (фасции, сухожилия и другие образования такого рода являются составной частью органных комплексов — мышц, суставов и др.). По современным данным в состав соединительной ткани входят, помимо фибробластов, гладкомышечные клетки, а также производные эктомезенхимы. Дискутируется вопрос о происхождении фибробластов; многие расценивают их как гетерогенные по происхождению клетки одна часть их возникает местно из находящихся в тканях клеток-предшественников, другая часть же (например, фибробласты в очагах воспаления) имеет костномозговое происхождение и является потомками плюрипотентных стволовых клеток костного мозга.
Основная функция фибробластов заключается в выработке волокнистых структур, а именно коллагена; последний также неоднороден по своему происхождению, строению и антигенным свойствам. Установлено, что, кроме фибробластов, волокнистые структуры могут производить и другие клетки мезенхимного происхождения. Значительную роль в составе стромы многих органов играют также миофибробласты; вопрос о существовании генетической связи этих клеток с фибробластами и гладкомышечными клетками до сих пор окончательно не решен.
Спорным является положение о наличии двух функционально различных форм соединительнотканных клеток — фибробластов и фиброцитов, многие считают, что существует единая клетка — фибробласт, который может находиться в различных функциональных состояниях. Фибробласты, помимо коллагеногенеза, имеют важное значение в интермеднальном обмене, в частности в регуляции обмена электролитов, водного баланса и др.
Эти сложные морфофункциональные особенности соединительной ткани вообще и главных ее клеточных элементов — фибробластов в частности создают как в ходе компенсаторно-приспособительных процессов, так и в патологических условиях, чрезвычайное многообразие структур.
Вопрос о наличии незрелых мезенхимальных клеток в зрелом возрасте хотя и дискутируется, однако существование резервных соединительнотканных клеток не подлежит сомнению.
Соединительная ткань находится в тесных морфофункциональных отношениях с иммуиокомлетентными клетками и особенно с системой мононуклеарных фагоцитов, которые, как а разного рода лимфондные клетки, являются постоянной, хотя в количественном отношении и различной составной частью соединительнотканных структур, значение которой, в частности в онкоморфологии, трудно переоценить.
Современные данные об иммунокомпетентных клетках, системе мононуклеарных фагоцитов, костномозговом происхождении гистноцнтов, макрофагов и отчасти фибробластов, существующие в онкологии гистогенетические и гистологические представления подвергаются пересмотру. Это относится прежде всего к группе так называемых фиброгистиоцитарных поражений.
Гистиоциты, которые большинство авторов считали производными ретикулоэндотелиальной системы, согласно новейшим исследованиям образуются в костном мозге из особых клеток-лредшественннков, которые, попадая в кровь, превращаются в моноциты. Последние из крови проникают в ткани, где и становятся гистиоцитами («блуждающие клетки в покое», по А. А. Максимову). В особых функциональных условиях эти клетки превращаются в макрофаги. В эксперименте показано, что размножения гистиоцитов и макрофагов в тканях не происходит, и увеличение их количества осуществляется только за счет притока из костного мозга. В какой мере эти закономерности относятся к опухолям, пока неизвестно, вследствие чего неясен и вопрос об источниках опухолей и опухолеподобных образований фиброгистиоцитарного ряда и сходных с ними процессов. Представление о том, что гистиоцит — это не определенный тип клетки, а термин, который применяется к клеткам различного происхождения, находящимся в определенном функциональном состоянии (ретикулярные фибробласты), по-видимому, не соответствует действительности, и термин «гистиоцит» должен применяться только к клеткам, входящим в систему мононуклеарных фагоцитов. Вызывает сомнение и представление о возможности превращения гистиоцита в фибробласт, с чем связывали образование части так называемых мягких фибром, фиброгистиоцитом и т. п.
Многообразие физиологических особенностей соединительнотканных клеток и гистиоцитарных элементов, по мнению D. H. Mackenzie, объясняет и крайний полиморфизм образующих ими патологических структур, их анализ позволил автору предложить понятие о фибробластическом спектре, выделив в нем 4 части воспалительные и реактивные процессы, фиброматозы, доброкачественные фибробластические и гистиоцитарные опухоли, злокачественные фибробластические и гистиоцитарные опухоли.
Учитывая ярко выраженную плюрипотентность мезенхимы вообще и особенно элементов, развивающихся в направлении соединительной ткани, целесообразно опухоли и опухолеподобиые процессы фиброзной ткани рассматривать в виде двух подразделов фибробластических и фиброгистиоцитарных поражений. В каждом из них в соответствии с «фибробластическим спектром» следует выделять группу реактивных и воспалительных процессов, группу доброкачественных и группу злокачественных опухолей, а среди фибробластических поражений необходимо выделить группу фиброматозов.
Следует отметить при этом то исключительное значение, которое имеют в отношении рассматриваемой группы процессов в целом теоретические разработки М. Ф. Глазунова (1947), а также фундаментальные исследования А. Р. Stout (1948, 1951, 1954, 1961), F M Enzinger (1965), J. L. Bonnenfant (1966), D. H. Mackenzie (1970), P W Allen (1977) и др.
Опухоли молочной железы
Опухоли молочных желез у женщин бывают доброкачественными и злокачественными. К доброкачественным относятся мастопатии – диффузная и узловая (локализованная). Узловые новообразования опасны возможностью озлокачествления.Все типы рака молочной железы относят к злокачественным новообразованиям. Рак груди I cтепени излечим с вероятностью 90–95%, при этом проводится органосохраняющая операция. Однако на ранней стадии он протекает почти бессимптомно, поэтому часто болезнь диагностируют на последних стадиях, когда прогноз для жизни пациентки неблагоприятен.Поэтому большое значение имеет ранняя диагностика и профилактика новообразований – регулярное самообследование молочной железы и ежегодный осмотр у маммолога или гинеколога, независимо от наличия жалоб.
Причины развития новообразований молочной железы
Согласно медицинским источникам, в репродуктивном возрасте признаки мастопатии имеют от 30 до 50% женщин, а в постклимактерический период около 25%.
Рак молочной железы занимает первое место по онкологическим заболеваниям среди женщин, и второе после рака легких среди обоих полов. Риск заболеть этим видом рака резко возрастает с приближением менопаузы.
Факт! Мужчины также болеют раком груди. Согласно статистике, на 99 больных женщин приходится 1 мужчина.
Всплеск заболеваний молочной железы – своеобразная плата за цивилизацию. Организм женщины рассчитан на то, что в течение всего репродуктивного периода она будет рожать и кормить. Это значит, что молочная железа будет «работать», а количество менструаций будет гораздо меньше.
Каждая менструация – сильные колебания гормонального фона, а значит всплеск уровня эстрогенов. Под их действием молочная железа нагрубает, диаметр протоков увеличивается, ткани удерживают больше жидкости. Когда уровень эстрогена падает, все возвращаются в норму. Постепенно молочная железа сама по себе становится более грубой и плотной, разрастается фиброзная ткань, мелкие млечные протоки превращаются в кисты. Так развивается мастопатия. А с течением времени она может переродиться в рак.
Симптомы опухоли молочной железы, их терапия и прогноз зависят от вида новообразования, стадии процесса и формы его протекания.
Группы риска
Заболеет ли женщина тем или иным видом опухоли предугадать невозможно, однако есть определенные факторы, которые повышают эту вероятность:
Устранение этих факторов, а также более тщательная профилактика снижает вероятность заболевания.
Диагностика
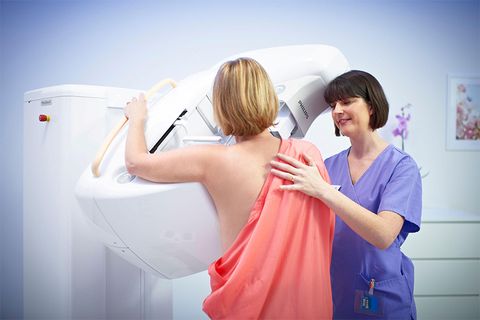
Врач выполняет визуальный осмотр молочной железы и пальпирует ее. При обнаружении новообразования назначается маммография или УЗИ. Выбор методики зависит от показаний и возраста женщины. Для пациенток до 40 лет более информативным является ультразвуковое исследование. Для более старшего возраста – рентгенологическое, что связано с плотностью структуры железистой ткани. Достоверность маммографии – около 90%, УЗИ – 70–80%.
Справка! Маммография – рентген молочной железы. Она позволяет обнаружить опухоль диаметром от 2 мм, что невозможно при пальпации (даже профессиональной). Поэтому так важно ее выполнять профилактически.
Рентгенологические и ультразвуковые методы могут подтвердить или опровергнуть наличие новообразования, указать на его размер и локализацию.
Важно! Диагноз «рак молочной железы», его тип и стадия, может быть установлен только по результатам гистологического анализа образца опухоли.
Материал может быть взят методом пункции (прокол в железе) или при оперативном удалении патологического участка.
По показаниям может быть выполнен цитологический анализ выделений из соска.
Справка! Цитологический анализ – изучение строения клетки под микроскопом. Гистологический – микроскопическое изучение структуры ткани.
Если было подтверждено наличие злокачественного процесса, назначают дополнительные рентгенологические и ультразвуковые исследования.
Для уточнения формы и глубины распространения опухоли может быть назначена КТ и МРТ молочной железы. Для выявления метастаз применяют рентген грудной клетки и УЗИ брюшной полости
Как часто нужна профилактическая диагностика
Каждая женщина должна раз в году проходить профилактические осмотры у гинеколога или маммолога. Особенно это важно делать после 40 лет, когда резко возрастает риск заболеть раком груди.
В возрасте от 40 до 50 маммографию нужно делать раз в два года. После 50, а также, если вы в группе риска – раз в год. Женщинам до 40 лет нужно раз в два года проходить УЗИ молочной железы.
Доброкачественные опухоли молочных желез
К доброкачественным изменением молочной железы относятся все виды мастопатий, в том числе кисты, внутрипротоковая папиллома, фиброаденома.
Мастопатия – фиброзно-кистозные структурные изменения в ткани молочной железы. При этом недуге возникает неадекватное разрастание соединительной ткани, появление уплотнений, кист в структуре железы. Это гормонозависимое заболевание.
Мастопатии делятся на диффузные и узловые (локализованные). Диффузные изменения не имеют четко очерченной границы. Это наиболее часто встречающаяся форма мастопатии, которая составляет более половины всех доброкачественных заболеваний. Диффузная форма считается пограничным состоянием между нормой и патологией у молодых женщин, но расценивается как заболевание у пациенток после 40 лет.
Узловые мастопатии характерны локальным расположением измененного участка и четкими его границами. Именно они могут считаться опухолями молочной железы, и имеют большую склонность к злокачественному перерождению по сравнению с диффузными.
Локальные мастопатии делятся на такие типы:
Узловая мастопатия
Представляет собой плоское зернистое уплотнение, которое не исчезает в межменструальный период. Возможно его небольшое увеличение перед месячными.
Кистозные образования
Киста молочной железы – это полое подвижное образование в тканях или протоках, заполненное жидким содержимым.
Маленькие кисты, диаметром менее 1 см, как правило, безболезненны. Их может обнаружить врач при профилактическом осмотре или сама женщина при самообследовании.
Появление боли или неприятных ощущений говорит об осложненном течении болезни – развитии воспалительного или гнойно-воспалительного процесса, разрыве или озлокачествление кисты.
Внутрипротоковая папиллома
Ее также называют болезнью Минца или «кровоточащим соском». Возникает в результате кистозного расширения млечного протока и разрастания внутри него эпителия. Размещаются в крупном протоке под соском или ареолой. При пальпации иногда определяется в виде шарообразного мяговатого эластического образования или продолговатого тяжа.
Характерное проявление – выделения из области соска.
Может наблюдаться и болевой синдром, особенно при надавливании на грудь.
Эта патология имеет высокий уровень онкогенности и считается предраком.
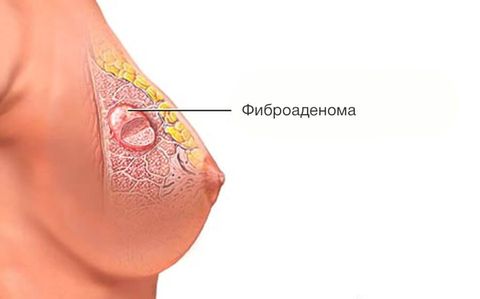
Фиброаденома
Это эластичное округлое новообразование из железистой и фиброзной ткани, имеющее более плотную по отношению к остальным тканям структуру. Образование не заключено в капсулу, подвижно и безболезненно даже при надавливании. Обычно располагается в верхней наружной четверти груди. Диаметр от нескольких миллиметров до пяти сантиметров.
Лечение доброкачественных опухолей
Диффузную мастопатию лечат консервативно – в основном гормональными препаратами, а очаговую удаляют хирургически. Только маленькие кисты подлежат гормональной терапии, но в случае ее неэффективности удаляются тоже. В случае быстрого роста любые новообразования удаляют в срочном порядке.
В подавляющем большинстве случаев проводятся органосохраняющие операции. Гормональная терапия может быть применена вспомогательно – для выравнивания гормонального фона и облегчения состояния пациентки.
Рак молочной железы
На ранних стадиях онкологический процесс никак себя не проявляет.
На более поздних стадиях возможны следующие проявления:
На ранней стадии небольшая злокачественная опухоль может быть обнаружена при пальпации, проведении УЗИ или маммографии. Поэтому онкологи-маммологи не устают убеждать женщин в важности регулярного самообследования молочной железы и профилактических врачебных осмотров.
Лечение рака молочной железы
Злокачественная опухоль любой стадии требует немедленного хирургического удаления. Применение лучевой, химической, гормональной или таргетной терапии обязательно, но выбор методики будет зависеть от характера опухоли и выбранного типа операции – радикальной или органосохраняющей.
Радикальность хирургического вмешательства диктуется стадией процесса, видом опухоли и возрастом пациентки.
На I–II стадиях, как правило, выполняют органсохраняющую операцию. Удаляется только пораженный участок. При этом обязательно назначается лучевая терапия.
На III — выполняют радикальную мастэктомию вместе с удалением близлежащих лимфатических узлов.
ІV считается неоперабельной. Применяют химио- антигормональную и таргет-терапию. Операции выполняют для быстрого симптоматического облегчения состояния пациентки.
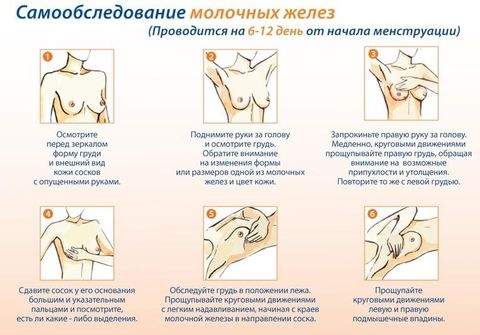
Как проводить самостоятельное обследование груди
У женщин, практикующих самостоятельное обследование молочной железы, при обнаружении рака, выживаемость на 70% выше, чем у тех, кто этого не делает. Это происходит благодаря более раннему выявлению опухоли.
Делать это нужно ежемесячно в период от 5 по 12 день от начала цикла. Если у женщины менопауза, выбрать определенный календарный день. Желательно, чтобы это было одно и то же число.
Провести визуальный осмотр перед зеркалом. Осмотреть форму груди, внешний вид кожи. Левая и правая груди у части женщин асимметричны. Однако, если асимметрия усилилась или внезапно появилась – это является тревожным признаком.
Осмотрите молочную железу с поднятыми вверх руками – в таком положении грудь натягивается и могут проявиться бугристые, впалые участки на ее поверхности, а также «лимонная корка».
Надавите на сосок – в норме он должен остаться сухим.
Дальше следует этап пальпации желез. Цель пальпации – выявление уплотненных или чересчур размягченных, а также болезненных участков.
Выполнять прощупывание молочной железы нужно подушечкам пальцев. Левой рукой осматриваем правую грудь, а правой – левую. Можно двигаться по спирали – от соска к основанию или наоборот. При выполнении осмотра стоя, нужно положить правую руку за голову при осмотре правой груди, и наоборот при осмотре левой.
Также существует сегментарный способ, когда железа делится на участки, и каждый тщательно прощупывается сверху вниз. Им удобнее пользоваться при обследовании в положении лежа.
Важно! Постоянное самообследование груди может приводить к повышенной тревожности женщины и страху заболеть раком молочной железы. Поэтому важно знать, что большее количество обнаруженных изменений железы говорят о наличие мастопатий. Которые, конечно, тоже требуют обращения к врачу.
Внутренняя оболочка глазного яблока состоит из нескольких слоев светочувствительных клеток, которые обеспечивают восприятие и передачу световых импульсов от глазного яблока по проводящему тракту (зрительному нерву) к специализированным отделам головного мозга для дальнейшей расшифровки и преобразования в видимые нами образы.
Поле зрения представляет собой совокупность всех видимых объектов, которые глаз воспринимает в неподвижном положении. Различают центральное и периферическое зрение, отличающееся по своим задачам и характеристикам. Оба вида зрения чрезвычайно важны и обеспечивают полноту восприятия информации об окружающем мире.
Центральное, или предметное зрение отвечает за остроту зрения и позволяет нам различать размеры, цвет и форму предметов, а также обеспечивает способность различать мелкие детали изображения. Именно благодаря центральному зрению человек способен читать и писать, выполнять такую мелкую работу, как продевание нитки в иголку или нанизывание бус, а также может распознавать лица. Фоторецепторы, которые обеспечивают центральное зрение, расположены в области сетчатки, называемой центральной ямкой. Это крохотное углубление, расположенное в центре макулы, по своему расположению оно соответствует заднему полюсу глазного яблока. Именно макула обеспечивает наибольшую остроту зрения.
Почему развивается макулярная дегенерация
Пусковым моментом развития дегенерации желтого пятна является изменения сосудов сетчатки, отвечающих за нормальное обеспечение клеток сетчатой оболочки питательными веществами. При нарушении доставки к тканям сетчатки питательных веществ ее клетки начинают испытывать кислородное голодание, что запускает здесь каскад патологических реакций.
Среди основных причин появления ВМД называют возраст. Несмотря на то, что дегенеративные изменения макулы обнаруживаются и у пациентов среднего возраста, все же основную группу больных с ВМД составляют лица в возрасте старше 60 лет. Другими факторами, способствующими развитию ВМД, являются наследственная предрасположенность, избыточный вес и ожирение, вредные привычки (курение). Заболевание статистически более часто выявляется у женщин с белым цветом кожи.
Классификация макулярной дегенерации
Выделяют несколько морфологических типов заболевания, каждый из которых характеризуется своими особенностями течения и прогнозом.
«Сухой» тип макулярной дегенерации
«Сухая» форма ВМД (ее еще называют неэкссудативной формой) – прогностически благоприятный вариант течения болезни, который выявляют примерно у 90% пациентов с возрастной макулодистрофией. Для нее характерны прогрессирующее истончение и атрофия тканей макулы, сопровождающиеся появлением друз – желтоватых пигментных отложений, располагающихся под сетчаткой. Сами по себе друзы не опасны и не вызывают ухудшения зрения, однако они являются маркером того, что в макуле происходят возрастные атрофические изменения и у пациента имеется «сухая» форма макулодегенерации.
Поражение глаз при «сухой» форме ВМД зачастую асимметрично, но по мере прогрессирования заболевания в патологический процесс постепенно вовлекаются оба глаза. Острота зрения длительное время может оставаться неизменной. В течении неэкссудативной формы ВМД выделяют три стадии: раннюю, промежуточную и позднюю.
На ранней стадии заболевания на глазном дне выявляют небольшое количество мелких друз. Признаки ухудшения зрения отсутствуют. По мере прогрессирования болезнь переходит в промежуточную стадию, для которой характерно выявление множественных друз, а также атрофических изменений в сетчатке. У некоторых пациентов возникает дефект центрального зрения в виде размытого пятна, а также ухудшение зрения в условиях плохой освещенности. На поздней стадии у пациентов с неэкссудативной формой ВМД можно выявить разрушение тканей макулы, в связи с чем пятно в поле зрения становится темнее и приобретает значительные размеры. Ведущей жалобой на этой стадии болезни становятся отчетливые сложности с распознаванием лиц, чтением, письмом, то есть со всем тем, что требует хорошего центрального зрения.
«Влажный» тип макулярной дегенерации
«Влажная» форма ВМД (синонимы экссудативная или неоваскулярная макулодистрофия) диагностируется примерно у 10% больных с возрастной макулодегенерацией и имеет серьезный прогноз. Экссудативная макулодистрофия быстро прогрессирует и сопровождается выраженными изменениями на глазном дне и прогрессирующим ухудшением зрения. Зрение стремительно падает, никогда не доходя до полной слепоты, так как периферическое зрение не страдает и обеспечивает пациенту светоощущение и возможность ориентироваться в пространстве.
В некоторых случаях экссудативная форма ВМД может иметь скрытое течение, когда разрастание новых сосудов под сетчаткой идет медленно, и процессы просачивания жидкости под сетчатку выражены слабо. Прогноз в этом случае более благоприятный, по сравнению с классическим течением болезни, всегда приводящим к грубым изменениям тканей сетчатки и значительной потере зрения.
Как проявляется возрастная макулярная дегенерация
Ни один из вариантов течения ВМД не сопровождаются какими-либо болевыми ощущениями.
Без своевременного и полноценного лечения прогрессирующая возрастная дегенерация макулы приводит к необратимым изменениям сетчатки, проявляющимся в виде снижения остроты зрения или слепоты. Чтобы предотвратить ухудшение зрения, при малейшем подозрении на поражение сетчатки необходимо обратиться к врачу.
Для «сухой» формы характерны жалобы на нечеткость и затуманивание зрения, становящиеся все более выраженными по мере разрушения все большего процента клеток макулы. В далеко зашедшей стадии в центре поля зрения появляется темное пятно, значительно ухудшающее центральное зрение.
Ранним проявлением «влажной» формы ВМД является искажение очертаний видимых предметов и искривление прямых линий. Данный симптом легко определяется при выполнении теста Амслера. Искажения вызываются пропотеванием жидкости под сетчатку, которая скапливается в области макулы и приподнимает ее. Такая неровная световоспринимающая зона создает искривленные очертания видимых предметов.
Диагностика возрастной макулярной дегенерации
Обследование начинают со стандартных диагностических процедур (определение остроты зрения, осмотр глазного дна, измерение поля зрения). В случае выявления характерных изменений на сетчатке, назначается расширенное исследование зрения, включающее перечисленные ниже диагностические методы.
Оптическая когерентная томография (ОКТ, ОСТ) позволяет неинвазивно, то есть не проникая в полость глаза с помощью каких-либо инструментов, получить прижизненные срезы через всю толщу сетчатки и оценить таким образом ее строение. Метод позволяет выявить друзы, аномальные сосуды, отек макулы и другие изменения.
Флюоресцентная ангиография (ФАГ) помогает визуализировать измененные сосуды сетчатки и определить, какой из методов лечения будет наиболее эффективным (лазерная коагуляция, интравитреальные инъекции, фотодинамическая терапия).
Индоцианин зеленая ангиография (ИЦЗА), как и ФАГ, требует внутривенного введения контрастирующего вещества. Через некоторое время делают серию последовательных фотографий сетчатки в инфракрасном свете. Данная диагностическая процедура позволяет определить изменения сетчатки, которые не выявляются с помощью ФАГ.
Лечение возрастной макулярной дегенерации
«Сухая» форма ВМД не имеет специфического лечения. В начальной и промежуточной стадии усилия должны быть направлены, в основном, на предотвращение или замедление прогрессирования изменений сетчатки до поздней стадии, которая сопровождается существенным ухудшением зрения. Для этого назначают витаминные препараты и добавки с высоким содержанием антиоксидантов (лютеин, зеаксантин), фолиевой кислоты, витаминов С, В6, В12, А и Е, цинка.
Рекомендуется использовать доступные средства физиотерапии и проводить курсы в домашних условиях (вакуумные очки АМВО-01), это позволяет улучшить кровоснабжение глаз и усиливает дейтсвие препаратов.
Кроме этого, необходимо отказаться от курения, пересмотреть режим питания и сделать его максимально сбалансированным, с употреблением свежей морской рыбы, зеленой листовой зелени, яркоокрашенных фруктов и овощей. Следует защищать глаза от воздействия прямых ультрафиолетовых лучей (ограничить пребывание на ярком солнце, носить солнцезащитные очки).
Видео: можно ли вылечить сухую макулодистрофию?
Тактика лечения «влажной» формы ВМД будет совершенно иной: применяются лазерная коагуляция сетчатки, фотодинамическая терапия интравитреальные инъекции. Все эти методы обычно обеспечивают замедление прогрессирования патологических симптомов болезни. К сожалению, методов, которые бы полностью излечивали «влажную» форму макулярной дегенерации, до сих пор не найдено; в некоторых случаях болезнь прогрессирует, несмотря на проводимое лечение.
Для интравитреального введения при экссудативной форме ВМД применяют препараты из группы блокаторов роста патологических сосудов (anti-VEGF препараты): луцентис (Lucentis, бевацизумаб), эйлеа (Eylea, афлиберцепт), авастин (Avastin, ранибизумаб) или макуджен (Macugen, пегаптаниб). Несмотря на доказанную эффективность, такое лечение остается дорогостоящим, в связи с высокой стоимостью препаратов и необходимостью регулярного выполнения внутриглазных инъекций. Перерыв в лечении сопровождается снижением достигнутого эффекта и угасанием зрительных функций.
В ряде научных исследований комбинированные методы лечения с одновременным применением anti-VEGF препаратов и фотодинамической терапии показали свою эффективность по сравнению с монотерапией. В настоящий момент сочетанное применение нескольких методик остается дискутабельным вопросом среди большинства офтальмологов.
Врачи-офтальмологи нашего медицинского центра специализируются на диагностике и лечении заболеваний сетчатки глаза. Наши специалисты гарантируют точную диагностику на современном оборудовании и применяют самые действенные методики лечения заболеваний глаз.
Цены на лечение возрастной макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной консультации, когда будет определено состояние глаз пациента и составлен план лечения.
Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.