У ребенка разные почки по размеру что делать
Асимметрия при врожденной гипоплазии почек и жизнеспособность детей в зависимости от латерализации поражения
ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минсоцздравразвития России, Москва
Цель. Выявление особенностей асимметрии поражения почек при их гипоплазии в зависимости от пола ребенка, анализ возраста установления диагноза гипоплазии почек и возраст смерти детей.
Материал и методы. В исследование включены 424 ребенка, из них 236 – с гипоплазией почек, 131 – с врожденной агенезией почек, 57 – с дисплазией почек. Оценивали клинические особенности аномалии почек в зависимости от локализации поражения, возраста и пола пациентов.
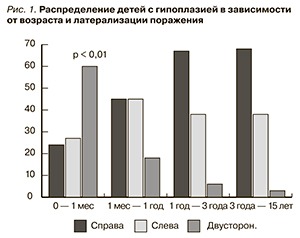
Результаты. Гипо- и дисплазия почек чаще наблюдается у девочек, агенезия почек – у мальчиков. У детей первого года жизни асимметрии поражения не наблюдается, в более старших возрастных группах отмечена тенденция к увеличению частоты ее правосторонней локализации. Смертность детей с гипоплазией почек максимальна в течение первого года жизни и/или при двусторонней локализации поражения. Наибольшую выявляемость гипоплазии почек констатировали в течение первого года жизни и у детей в возрасте ≥ 7 лет, у которых, как правило, удается выявить признаки хронической почечной недостаточности.
Заключение. Гипоплазия почек ухудшает прогноз детей, особенно первого года жизни и при двусторонней локализации процесса; в возрасте 7 лет и старше ее наличие, как правило, сопряжено с хронической почечной недостаточностью.
Гипоплазия почки – врожденный порок развития, при котором имеет место уменьшение числа генерации нефронов [1]. Гипоплазию почек рассматривают как аномалию количества, однако ряд авторов относят ее к аномалиям структуры [2, 3]. При гипоплазии почек рано или поздно в исходе хронического воспаления возникает рубцевание почечной ткани с потерей ее функции (нефросклероз) и развивается хроническая почечная недостаточность [4–6]. По данным патологоанатомических вскрытий, значение гипоплазии почек как причины смерти детей от аномалий органов мочевыделительной системы в последние годы возросло в 5 раз [7].
Почки как парный орган асимметричны. До 12 месяцев жизни размеры почек одинаковы с обеих сторон, а начиная со второго года жизни объем левой почки больше, чем правой. К особенностям почек относится продолжительное морфофункциональное созревание: с возрастом объем и масса почек увеличиваются [8]. Созревание функций почек гетерогенно; в целом завершение морфофункционального развития почек, как правило, происходит к школьному (5–7лет) возрасту [9, 10].
Целью нашего исследования стали выявление особенностей асимметрии поражения почек при их гипоплазии в зависимости от пола ребенка, анализ возраста установления диагноза гипоплазии почек и возраст смерти детей.
Материал и методы
В основу исследования положен анализ латерализации поражения почек в зависимости от пола ребенка, воз.
Гидронефроз у детей: почему не стоит затягивать с обращением к врачу
Когда болеют дети, тяжело вдвойне. К счастью, сегодня многие врожденные патологии поддаются 100% коррекции. К их числу относится и такое тяжелое заболевание мочеполовой системы, как гидронефроз. О том, каким бывает гидронефроз, как его диагностируют и какие современные методики успешно применяют для лечения болезни, проекту «Москва — столица здоровья» рассказал Артур Владимирович Кулаев — детский хирург, уролог-андролог отделения детской урологии и андрологии Морозовской детской больницы.
Что представляет собой гидронефроз?
Гидронефроз — это заболевание почки, которое характеризуется расширением коллекторной системы и истончением ее паренхимы (основной ткани почки). Высокое давление, которое создается в лоханках и чашечках, отрицательно влияет на рабочую часть почки. Истончение паренхимы и ухудшение кровотока внутри нее вызывают нарушение функции почки, и, в итоге, могут привести к ее гибели.
Какие виды заболевания существуют?
Гидронефроз бывает двух видов: врожденный или приобретенный. Когда речь идет о детской урологии, чаще встречается врожденный гидронефроз. Как правило, заболевание вызвано стенозом (сужением) мочеточника в том месте, где он отходит от лоханки, но возможны и другие причины.
Что касается приобретенного гидронефроза, то он появляется в старшем возрасте, когда у детей развивается, например, мочекаменная болезнь. В этом случае нарушение проходимости вызывают конкременты (т. е. камни) в области верхней трети мочеточника. Также в основе приобретенного гидронефроза могут лежать различные онкологические заболевания, например, когда опухоль снаружи почки сдавливает зону отхождения мочеточника от лоханки.
Каковы симптомы гидронефроза?
К сожалению, специфических симптомов гидронефроза не существует. Единственный признак, который может говорить о том, что у ребенка критически расширилась лоханка — так называемый блок почки. Это комплекс симптомов, проявляющийся болью в поясничной области, тошнотой и рвотой. При их наличии следует немедленно обратиться за помощью к врачу, который проведет дифференциальную диагностику.
Как лечат гидронефроз почек у детей?
Мы лечим гидронефроз оперативным путем. Оперативные вмешательства при гидронефрозе делятся на две группы: это лапароскопические операции и открытые. Они направлены на то, чтобы восстановить проходимость мочевых путей, т. е. убрать препятствие, которое не дает моче без проблем оттекать из лоханки в мочеточник. В Морозовской больнице, начиная с 2010 года, отдается предпочтение именно лапароскопическим операциям, при которых травматичность для ребенка минимальна, а следовательно, менее выражен болевой синдром и короче период госпитализации.
Расскажите подробнее, как проходит лапароскопическая операция?
Правильное название операции «лапароскопическая пластика лоханки мочеточника» (или лапароскопическая пиелопластика). Лапароскопическая пиелопластика обладает высокой эффективностью и в данный момент считается золотым стандартом в лечении гидронефроза. Чем она отличается от открытой операции? Открытое оперативное вмешательство при гидронефрозе выполняется при помощи обычных хирургических инструментов: проводится разрез в поясничной области или на животе, а затем из этого разреза осуществляется реконструкция.
При лапароскопической пиелопластике операция проходит практически без крови: мы используем оптику, которую вводим в живот ребенка через 3 небольших прокола, и манипуляторы — специальные лапароскопические инструменты. Далее смотрим на монитор и работаем руками внутри брюшной полости ребенка. Операция выполняется под общей анестезией и может занять от 1,5 до 3 часов, в зависимости от того, как почка располагается по отношению к нашей камере (повернута она или нет и т. п.).
В чем залог успеха оперативного лечения гидронефроза в Морозовской детской клинической больнице?
Если коротко, то я бы выделил три слагаемых успеха: современное оборудование, профессионализм хирургов и мультидисциплинарный подход к лечению. У нас накоплен самый большой опыт из всех российских клиник в лечении гидронефроза с использованием лапароскопических технологий. Мы активно работаем с 3D-лапароскопией. Это уникальное оборудование, которое позволяет хирургу увидеть трехмерную картину и более точно выполнять движения, накладывать швы и делать другие манипуляции. Нам лучше видно и более понятно, что мы делаем, да и трехмерная картина для человеческого глаза более привычна. В итоге риск кровотечений, равно как и других послеоперационных осложнений, сводится практически к нулю.
Насколько операция по поводу гидронефроза у ребенка в Морозовской больнице доступна иногородним?
Все виды лапароскопической пиелопластики в Морозовской больнице выполняются для пациентов бесплатно, вне зависимости от их места жительства. Единственное условие — это наличие полиса ОМС.
Сколько времени уйдет на восстановление ребенка после лапароскопической пиелопластики?
В среднем, 5 — 7 дней. В течение первых суток после операции ребенку прописан постельный режим. Кроме того, пациент находится под круглосуточным наблюдением. Затем на протяжении 2 — 3 дней ребенок получает необходимую антибактериальную и инфузионную терапию (в виде капельниц), после чего его выписывают домой.
В чем на сегодняшний день заключается профилактика гидронефроза у детей?
К сожалению, болезнь нельзя предотвратить с помощью приема лекарств. Пользуясь случаем, я хочу обратиться ко всем родителям, столкнувшимся с проблемой гидронефроза у ребенка: не надо бояться. Просто как можно раньше обратитесь за помощью к профессионалам.
Удвоение почек и мочеточников у детей и некоторые особенности клинических проявлений и лечения
Иодковский К.М., Ковальчук В.И.
Гродненский государственный медицинский университет, Республика Беларусь
К настоящему времени нет единого мнения в способах и методах лечения различных вариантов удвоения верхних мочевых путей [1,4]. Эта патология часто сочетается с эктопией устья, стриктурами и недостаточностью пузырно-уретрального сегмента. Учитывая возможную многовариантность и сочетанность поражения сегментов мочевыводящей системы при этой патологии, многие аспекты проблемы удвоения почек и мочеточников остаются недостаточно изученными и являются предметом дискуссий [3,5].
На основании инструментальных методов исследования, определения функции порочной почки проводились те или иные методы хирургического лечения, которые разделились на 2 группы: органоуносящие (22 больных), включающие нефро- и геминефроуретерэктомию, и органосохраняющие (26 больных) с пластической коррекцией удвоенных мочеточников.
Наши наблюдения совпадают с мнением большинства авторов о том, что патология чаще развивается в добавочном мочеточнике. Так уретерогидронефроз верхней половины наблюдался у 8 (50%) больных с неполным удвоением почек и у 19 (70,4%) с полным удвоением мочевыводящих путей.
Верхняя половина удвоенной почки бывает настолько изменена за счет пиелонефритического процесса или обструкции в пиелоуретральном и пузырно-уретральном сегментах, что паренхима полностью истончается или сморщивается, функция этого сегмента отсутствует даже на отсроченных рентгенограммах ч/з 2-3 часа. На УЗИ определяется только кистозное образование в области верхнего полюса и диагноз можно поставить по экскреторной урографии только на основании косвенных признаков: отсутствие верхних чашек в нижней лоханке, смещение ее вниз, деформация краниальных чашек, асимметрия их, наличие так называемой «немой» зоны между краем лоханки и верхним полюсом почки, увеличение почки.
Из 41 больных, 6 поступили с жалобами на недержание мочи, причем в 5 случаях как днем, так и ночью. В 2 случаях недержание мочи было связанно с эктопией, добавочного мочеточника во влагалище и аномалия была выявлена до операции, ау 1 девочки, оперированной по поводу ПМР, удвоение с внепузырной эктопией мочеточника было выявлено во время оперативного вмешательства.
Выбор способа оперативного лечения удвоения почек зависел от степени поражения паренхимы органа и сопутствующей аномалии мочеточника.
Почему необходимо сделать УЗИ почек в первый месяц после рождения ребёнка
Аномалии развития почек – самые распространенные пороки развития, встречаются с частотой от 3 до 6 новорожденных на 1000 и составляют порядка 30-40% всех аномалий, выявленных в перинатальном периоде. Около 5% малышей появляются на свет с пороками развития почек и мочевыводящих путей, поэтому УЗИ почек было включено в программу обязательного комплексного скринингового ультразвукового обследования для детей в возрасте 1-1,5 месяцев.
Аномалии развития почек могут быть:
3. Аномалии взаимоотношения и формы (сращенные почки):
4. Аномалии чашечно-лоханочной системы:
Имеются гендерные различия по некоторым порокам. Так, варианты аплазии (отсутствие почки) чаще встречаются у мальчиков, а удвоение почек – в два раза чаще у девочек. Прогноз при данной патологии в большинстве случаев достаточно благоприятный за исключением тяжелых сочетанных пороков и двухсторонних аномалий. Пороки развития почек могут иметь клинические проявления (боль, дизурия, развитие воспаления), но могут быть и случайной диагностической «находкой». Крупные пороки развития почек могут приводить как к летальному исходу, так и к стойкому нарушению почечной функции.
Учитывая разнообразие и распространенность врожденных пороков развития почек, целесообразно планово, в возрасте 1 месяца, выполнить ребенку УЗИ почек. Чаще всего обнаруживается пиелоэктазия (расширение лоханки почки); она может быть проявлением гидронефроза, мегауретера, пузырно-мочеточникового рефлюкса. УЗИ помогает ещё внутриутробно выявить агенезию (отсутствие) или гипоплазию (уменьшение размеров) почек, поликистоз. В этом случае после рождения ребенка необходимо выполнить малышу УЗИ почек и мочевого пузыря, а так же записаться на прием к детскому нефрологу.
УЗИ почек – доступный, безопасный и информативный метод исследования, дающий возможность оценить состояние и развитие этого важного органа мочевыделительной системы. УЗИ проводится безболезненно и без нарушения кожных покровов. Он хорошо переносится пациентами и не требует специальной подготовки. Приходите в поликлинику «Эдкарик» на Московском проспекте, 1-3 и Вы получите профессиональное обследование и объяснения врача.
У ребенка разные почки по размеру что делать
Отсутствие почки
Отсутствие почки в связи с ее незакладкой встречается не так редко — у одного новорожденного на тысячу здоровых детей. Отсутствие почек с двух сторон встречается значительно реже и в 100% случаев приводит к гибели ребенка.
Без применения дополнительных методов обследования выявить заболевание достаточно сложно. Достаточно точно можно поставить диагноз после проведения экскреторной урографии и ультразвукового исследования.
Удвоение почки и мочеточника
Окончательная постановка диагноза производится после до обследования ребенка. Тактику обследования выбирает специалист.
Неправильное расположение почек
1. Высокая. Сюда относят такие почки, которые расположены в грудной полости. Такой грубый порок у детей встречается очень редко. Всегда при этом содержимое брюшной полости смещается в грудную. Мочеточник, отходящий от пораженной почки, имеет увеличенную длину.
2. Низкая. Эта разновидность патологии в свою очередь также имеет три формы:
3. Перекрестная. Почка покидает свое нормальное месторасположение и перемещается на противоположную сторону. Патология очень часто дополняется сращением почек между собой. Мочеточник, начинаясь на смещенной почке, затем переходит на «правильную» сторону и впадает в мочевой пузырь так же, как это было бы и в норме. Данная разновидность патологии встречается значительно реже, чем две предыдущих. Еще реже встречается перемещение на противоположную сторону обеих почек, когда правая из них становится левой, а левая — правой.
Наиболее распространенный признак заболевания — болевые ощущения, которые возникают в месте расположения аномальной почки во время перемены положения туловища в пространстве. Провоцирующими боль факторами являются также физические нагрузки, вздутие живота после приема грубой, плохо обработанной пищи. При перекрестной форме нарушения положения почки болевые ощущения всегда начинаются в подвздошной области и отражаются на противоположную сторону туловища, в пах.
Намного сложнее заподозрить по внешним проявлениям патологию у детей младенческого возраста, так как они не могут рассказать взрослому о своих болезненных ощущениях. У маленьких детей боль проявляется в виде общего беспокойства, плача, нарушения сна, отказов от кормления. Редко, при сильном болевом синдроме, грудной ребенок может реагировать на него рвотой. Все данные проявления весьма нехарактерны и могут наводить на мысли о самых различных заболеваниях. В дальнейшем в тканях пораженной почки всегда оседают болезнетворные микроорганизмы, развивается клиника того или иного воспалительного заболевания. При почке, расположенной в грудной полости, проявления бывают самыми разнообразными и напоминают признаки того или иного заболевания органов грудной полости.
Подковообразные почки
Данная патология является наиболее распространенной формой более обширной группы заболеваний, в которую входят различные варианты сращения почек между собой. Среди всех форм сращения по форме выделяют симметричные и несимметричные. Подковообразное сращение относится к первым. При этом почки соединяются между собой либо нижними, либо верхними, но всегда одноименными концами. Наиболее часто встречаемым вариантом является сращение нижних концов. Если рассматривать получившееся при этом образование, то внешне оно имеет вид подковы, откуда произошло название патологии. Такая двойная почка всегда располагается ниже, чем нормальные почки. Кровоснабжение также отличается от такового в норме. Как и при нарушении положения почек, сосудов много, и они тонкие.
Между сросшимися почками имеется промежуточная часть, которая образована либо соединительной, либо нормальной почечной тканью.
Подозрения на врожденный порок усиливаются, если в раннем возрасте у ребенка выявляются признаки инфекции почек и мочевыводящих путей.
При ощупывании живота руками определяется своеобразное плотное образование в нем. Однако точно можно установить диагноз только при проведении ультразвукового исследования, при котором можно непосредственно увидеть форму, размеры и расположение почек и других органов.
Кисты почек
Патология достаточно распространена, но выявляется очень редко, так как в большинстве случаев заболевание протекает без внешних проявлений и без нарушения самочувствия ребенка. В ряде случаев выявить патологию возможно только уже в очень позднем возрасте. Наиболее часто встречается заболевание под названием поликистоза почек.
Поликистоз почек — это наследственное заболевание, при котором страдают обе почки. Развивается заболевание в первые две недели формирования эмбриона в результате нарушения нормального образования почечной ткани.
Почки больного новорожденного имеют большие размеры, неправильную форму за счет того, что имеется большое количество кист в почечной ткани. Кисты имеют самые различные размеры — от микроскопических до гигантских, могут сдавливать нормальную почечную ткань и нарушать ее функции. Кроме того, у некоторой части больных детей обнаруживаются кисты в печени и селезенке, реже они могут располагаться в легких, поджелудочной железе, яичниках.
Выраженность проявлений порока напрямую связана со степенью распространенности кист и их величиной. В младенческом возрасте заболевание проявляется только у детей с крайне неблагоприятным течением. Повышается содержание в моче лейкоцитов, эритроцитов, моча выделяется в течение суток с неизменно низким удельным весом. Очень часто повышается артериальное давление. В итоге очень быстро развивается хроническая почечная недостаточность, и ребенок может погибнуть.
При благоприятном течении заболевание не диагностируется у маленьких детей. Первые признаки его появляются лишь у детей более старшего возраста. Ребенка начинают беспокоить постоянные ноющие боли в области поясницы, быстро наступающая утомляемость. При наличии осложнений появляются также признаки воспалительных заболеваний почек и повышение артериального давления. Очень часто у таких детей имеются родственники, страдающие схожей патологией.
Наиболее эффективными методами для выявления заболевания являются ультразвуковое исследование, экскреторная урография, компьютерная томография.
Основным видом лечения таких детей должна быть медикаментозная терапия. Но лекарственных препаратов, влияющих на развитие и течение самого заболевания, в настоящее время нет. Поэтому все мероприятия направлены на борьбу с уже развившимися осложнениями и их предупреждение. Если же заболевание протекает тяжело и практически утрачиваются функции обеих почек, то прибегают к методикам постоянного очищения крови — гемодиализу или даже пересадки почки.
Как уже говорилось , основным методом постановки диагноза у детей с кистой почки является ультразвуковое исследование. Также очень эффективна компьютерная томография.
(с) Шкляев Дмитрий Павлович, нефролог, г.Хабаровск
Сеть медицинских центров «Клиника современных технологий» в Хабаровске предоставляет широкий спектр профессиональных медицинских услуг в различных областях, среди которых: кардиология, гастроэнтерология, офтальмология, гинекология, урология и многие другие. Многопрофильный центр «КСТ» имеет всю необходимую сертификацию, дружелюбную атмосферу, а так же новейшее оборудование и опытных профессионалов которые помогут вам по доступным ценам в Хабаровске. Обращайтесь к нам оставив заявку на сайте или позвоните нам по телефону +7 (4212) 48-88-88
Наши специалисты
Штат «Клиники современных технологий» сформирован из опытных специалистов. Диагностика и лечение проводятся врачами, работающими в таких направлениях, как хирургия, неврология, урология, педиатрия, эндокринология, кардиология и т. д. Несмотря на высокий уровень профессионализма, наши сотрудники продолжают шлифовать свои навыки и знания, регулярно повышают квалификацию. Доверьте своё здоровье опытным врачам!
В «Клинике современных технологий» очень внимательно относятся к формированию штата. У нас работают настоящие профессионалы, которые всегда готовы оказать помощь пациентам. Они смогут найти подход как к взрослому человеку, так и к ребёнку. Точная диагностика, грамотное лечение, успешная реабилитация − всё это возможно при обращении в «Клинику современных технологий». Мы стоим на страже вашего здоровья.