интестинальная помпа что это такое
Инсулиновая помпа
Постоянная подкожная инфузия инсулина (инсулиновая помпа) в вопросах и ответах.
Что такое инсулиновая помпа?
Инсулиновая помпа – это небольшое устройство, предназначенное для непрерывного введения инсулина в подкожную клетчатку при лечении сахарного диабета. Помпа заменяет введение инсулина с помощью шприц-ручек, является более физиологичным (точнее имитирует секрецию поджелудочной железы) и безопасным методом. Благодаря использованию только инсулинов короткого или ультракороткого действия не образуется депо инсулина, уменьшается риск развития гипогликемии. Некоторые модели инсулиновых помп позволяют помимо введения инсулина проводить мониторинг гликемии в режиме реального времени (значения сахара крови отображаются на экране помпы), что позволяет быстрее и точнее реагировать на изменение сахара крови, избежать гипогликемии, особенно при нарушенной чувствительности к ним. Существует возможность остановки помпы и прекращения подачи инсулина при необходимости, чего нельзя сделать после введения инсулина шприц-ручками
Как работает инсулиновая помпа?
Существует 2 основных типа введения инсулина – базальный и болюсный. Базальный уровень введения – это постоянная подача определенного количества инсулина в час – заменяет инъекции продленного инсулина. Болюсное введение – разовое введение определенного количества инсулина на прием пищи с учетом съеденных углеводов – как будто вводите короткий инсулин шприц-ручкой.
Какие бывают инсулиновые помпы?
 | В России представлены помпы фирм Accu-Chek (Roche), Medtronic, в интернет-магазинах доступна помпа DANA Diabecarе (обслуживание только через интернет-магазины, нет представительства в России). |
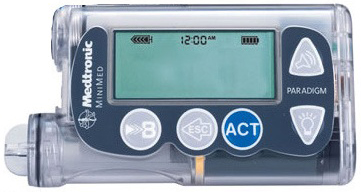 | Самая простая инсулиновая помпа – Medtronic Paradigm MMT 715, имеет русскоязычное меню, функцию помощника болюса. |
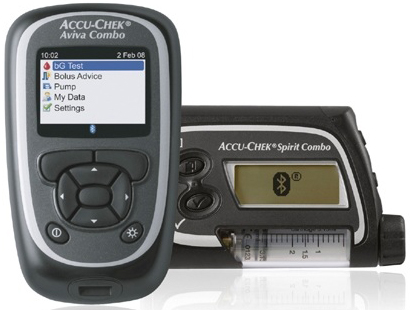 | Accu-Chek Combo – помимо помпы имеется пульт-глюкометр, позволяющий дистанционно осуществлять расчет болюса, измерение сахара крови и отдавать команду помпе на введение инсулина. Очень удобно для тех, кому не хочется афишировать наличие сахарного диабета. |
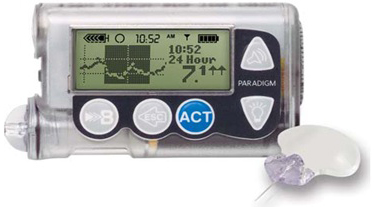 | Medtronic Pаrаdigm MMT 722 – кроме возможностей ММТ 715 имеет функцию постоянного мониторирования глюкозы крови в режиме реального времени (CGMS). Данные можно просматривать на экране помпы и скачивать в компьютер с помощью специальной программы. |
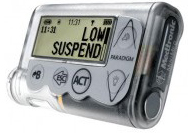 | Medtronic Paradigm Veo MMT 754 – имеет все функции ММТ 722, является единственной помпой, которая может прекращать введение инсулина, если при постоянном мониторировании глюкозы выявлен низких сахар крови. |
Какие расходные материалы нужны для помпы?
Для всех видов инсулиновых помп основными расходными материалами являются:
 | Резервуар для перекачивания инсулина (из картриджа, флакона, шприц-ручки), который вставляется в саму помпу. |
 | Пластиковая канюля (иголка, которая вводится подкожно специальным устройством), имеет длину 6 – 9 – 10 мм (в зависимости от производителя). |
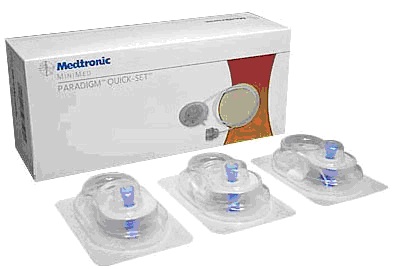 | Катетер – трубочка, соединяющая иголку с резервуаром, в помпах Medtronic наиболее распространен инфузионный набор – канюля сразу соединенная с катетером |
 | Сенсор для измерения сахара крови (для помп с функцией мониторирования глюкозы (CGMS). |
Кому показана инсулинотерапия посредством помпы?
а) при лабильном течении сахарного диабета, с наличием частых гипогликемических состояний,
б) синдром «утренней зари»,
в) при планировании беременности и во время нее,
г) детям и подросткам,
д) лицам, ведущим активный образ жизни, спортсменам,
е) при высокой чувствительности к инсулину (очень малые суточные дозы инсулина),
ж) наличие осложнений сахарного диабета и их профилактика,
з) тяжелые осложнения сахарного диабета (гастропарез, нарушение распознавания гипогликемии),
и) улучшение качества жизни, необходимость скрывать наличие сахарного диабета.
Есть ли противопоказания к установке инсулиновой помпы?
Да, есть. Это выраженное снижение зрения (слепота), невозможность проведения самоконтроля (измерения сахара крови не менее 4-х раз в день), нежелание учитывать хлебные единицы, интеллектуальное снижение. Также является противопоказанием наличие воспалительных/аллергических заболеваний кожи живота и других мест введения инфузионного набора.
Минусы помповой инсулинотерапии.
Основным недостатком является высокая стоимость обслуживания помпы (6-7 тысяч рублей в месяц, при проведении мониторирования СGMS еще дороже на 10-15 тысяч). Также возможно инфицирование катетера, развитие кетоацидоза (в связи с отсутствием депо инсулина).
Что такое помощник болюса?
Для более точного расчета дозы инсулина на прием пищи и/или на высокий сахар крови существует помощник болюса. Основные параметры, которые он учитывает:сахар крови в настоящий момент (для расчета коррекционного болюса, исходя из целевых значений), количество съеденных углеводов, углеводный коэффициент в настоящее время (количество инсулина, необходимое для усвоения 1 ХЕ), чувствительность к инсулину (на сколько 1 ед инсулина снижает сахар крови), активный инсулин (сколько еще осталось действующего инсулина после предыдущего болюсного введения). В помпе Акку-Чек Комбо учитывается еще и состояние здоровья (стресс, болезнь, предменструальный синдром), предстоящая физическая нагрузка.
Какие бывают болюсы?
Существуют три основных типа болюсов: нормальный, растянутый, болюс двойной волны. Нормальный болюс – разовое введение всей, необходимой дозы инсулина.Растянутый болюс – когда доза инсулина вводится не сразу, а за определенное время (например, 5 единиц инсулина вводится в течение 30 минут), используется при употреблении большого количества жиров, клетчатки, замедляющих всасывание пищи, для более физиологичного усвоения. Болюс двойной волны – часть дозы вводится сразу, остальное «растягивается» на определенное время (например, болюс 10 единиц, из них 5 единиц вводится сразу, остальные 5 «растягиваются» на час). Чаще всего используется при длительном застолье.
Что такое базальный режим?
Постоянное введение инсулина, заменяющее инъекции продленного инсулина (лантуса, хумулина НПХ и пр.). При базальном введении программируется скорость введения определенного количества инсулина в час (например, 0,5 ед в час). Шаг дозы в помпах разных компаний варьирует (от 0,01 до 0,05 ед/ч). Это дает возможность подобрать индивидуальный темп подачи инсулина, уменьшить количество инсулина в ночные часы, значительно увеличить дозу в утренние часы при наличии синдрома «утренней зари», чего невозможно сделать только введением продленного инсулина. Например, базальная доза в ночное время 1 ед/час, а в часы с 6 до 8 утра дозу можно увеличить до 2 ед/час, затем на дневное время уменьшить дозу до 1,5 ед/час.
Что такое временная базальная скорость?
Иногда случаются события, уменьшающие или увеличивающие потребность в инсулине, например, предстоящая физическая нагрузка (тренировка), или ситуация, сопровождающаяся сильными эмоциональными пееживаниями. Временная базальная скорость позволяет увеличить/уменьшить базальную дозу на определенное количество % (или единиц) на определенное время (часы, минуты).
Например, на время тренировки, зная, что потребность в инсулине уменьшится, мы можем установить временную базальную скорость 30% от исходной дозы в час на 2,5 часа. Это позволит спокойно заниматься физическими упражнениями без необходимости перекуса, риск гипогликемии уменьшается.
Где можно установить инсулиновую помпу?
Установить инсулиновую помпу можно в различных медицинских учреждениях, в том числе и в нашей клинике. Во время госпитализации в терапевтическое отделение, будет бесплатно установлена помпа по желанию пациента (ММТ 722, Акку-Чек Комбо), подобрана базальная доза инсулина, настроен помощник болюса, проведено обучение пациента по самостоятельному обслуживанию помпы, смене расходных материалов.
Каким инсулином заправляют помпу?
В помпах используются ультракороткие аналоги инсулина (новорапид, хумалог), иногда – инсулин апидра.
Надо ли использовать шприц-ручки при ношении помпы?
Шприц-ручка с коротким инсулином всегда должна быть доступна (как «скорая помощь») из-за возможности непредвиденных ситуаций – села батарейка в помпе, закупорилась канюля, произошла поломка помпы. При нормальном функционировании помпа заменяет введение инсулина шприц-ручками полностью.
Как часто меняют расходные материалы?
Канюля служит 3-4 дня, затем из-за своего маленького диаметра закупоривается, инсулин перестает поступать в нужном количестве. Резервуар и катетер могут использоваться 7-10 дней. Инфузионный набор (игла+катетер) меняют также через 3-4 дня, по мере закупорки канюли.
Можно ли принимать душ с помпой?

Что делать, если сахар крови стал высоким и не снижается?
В первую очередь нужно исключить перегиб или закупорку канюли, наличие пузырей воздуха в катетере, выяснить, не закончился инсулин в резервуаре. При наличии пузырей выполнить промывку катетера, сменить иголку по необходимости, заменить резервуар. Если эти меры не привели к снижению сахара крови, необходимо обратиться к врачу (коррекция дозы, исключение скрытых гипогликемических состояний).
Планируется застолье, как изменить настройки?
Базовые настройки изменять не нужно. Выберите растянутый болюс или болюс двойной волны исходя из длительности застолья и количества съеденных углеводов.
Резко снижается сахар во время занятий спортом, что делать?
Используйте временную базальную скорость на время тренировки.
Повышается (снижается) потребность в инсулине перед менструацией, что делать?
Обычно предменструальный синдром длится несколько дней. Наиболее рационально создать второй базальный профиль (где уменьшить или увеличить почасовую базальную дозу) и использовать его по мере необходимости. Если эти изменения кратковременны, можно использовать временную базальную скорость. В помпе Акку-Чек Комбо можно также использовать «Состояние здоровья – предменструальный синдром» для уменьшения или увеличения болюсной дозы инсулина.
Материал подготовила м.н.с. лаборатории эндокринологии НИИКЭЛ-филиал ИЦиГ СО РАН, врач-эндокринолог, Ольга Николаевна Фазуллина
Клиника института лимфологии
тел. +7 (383) 291-14-81, +7 (383) 336-07-08
Приёмная гл. врача +7 (383) 332-42-92
©«Клиника института лимфологии», 2021.
Все права защищены.
Обращаем ваше внимание, что вся информация предоставлена для ознакомления и не является публичной офертой (ст. 435 ГК РФ, ст. 437 ГК РФ).
Стоимость, название и спектр услуг могут меняться. Для получения актуальной информации обращайтесь по телефонам, указанным выше.
Записаться на прием
Уважаемый пациент! Вы можете оставить заявку на запись к любому специалисту клиники или диагностическую услугу. Администратор клиники обязательно свяжется с Вами по указанному номеру телефона в ближайшее возможное время для согласования даты и времени приема.
Ваш запрос отправлен. В течение рабочего дня администратор обязательно свяжется с Вами.
Заказать звонок
Ваш запрос отправлен. Регистратор свяжется с Вами в ближайшее время.
Что такое инсулиновая помпа?
Сегодня сахарный диабет стоит на третьем месте по распространению во всем мире и на втором по смертности из-за развития тяжелых осложнений, которые обязательно сопровождают это заболевание, если не вести адекватное лечение.
Сахарный диабет вызывает дефицит гормона инсулин, который синтезируется поджелудочной железой. Развитие заболевания угнетает выработку инсулина и может совсем прекратить синтез гормона. В этом случае, больной должен получать извне уколы инсулина, которые сегодня можно делать с помощью обычных инсулиновых шприцов или же инсулиновой помпой.
Инсулиновой помпой называется специальный аппарат для подачи инсулина в организм больного диабетом. Такой способ является альтернативой применению шприц-ручек и шприцов. Инсулиновая помпа работает и доставляет лекарство непрерывно, в чем заключается ее главное преимущество перед обычными уколами инсулина.
Инсулиновая помпа представляет собой небольшой аппарат, который работает на батарейках и вводит определенную дозу инсулина в организм человека. Необходимую дозу и периодичность устанавливают в памяти прибора. Причем сделать это должен лечащий врач, т.к. все параметры индивидуальны для каждого человека.
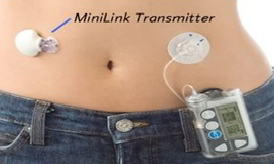
Современная инсулиновая помпа — легкое устройство размером с пейджер. Инсулин подается в организм через систему гибких тонких трубочек. Они связывают резервуар с инсулином внутри прибора с подкожной жировой клетчаткой.
Инсулиновые помпы по принципу работы приближены к функционированию поджелудочной железы человека. То есть инсулин вводится в двух режимах – болюсном и базальном. Установлено, что скорость выделения базального инсулина поджелудочной железой отличается в зависимости от времени суток.
СИСТЕМА ПОСТОЯННОГО ПОДКОЖНОГО ВВЕДЕНИЯ ИНСУЛИНА
Внешний вид:
Каковы же преимущества помповой инсулинотерапии?
1. Только короткий или ультракороткий инсулин
2. Постоянное введение малых доз (шаг дозы 0,05 ЕД)
3. Отсутствие депо инсулина в подкожной клетчатке
4. Одна «инъекция» в 3-4 дня
5. Возможность изменять дозу и время введения инсулина — свободный график еды и нагрузок
6. Различные виды введения инсулина на еду
ПОКАЗАНИЯ К ПОМПОВОЙ ИНСУЛИНОТЕРАПИИ
Современная инсулиновая помпа — легкое устройство размером с пейджер. Инсулин подается в организм через систему гибких тонких трубочек. Они связывают резервуар с инсулином внутри прибора с подкожной жировой клетчаткой.
Инсулиновые помпы по принципу работы приближены к функционированию поджелудочной железы человека. То есть инсулин вводится в двух режимах – болюсном и базальном. Установлено, что скорость выделения базального инсулина поджелудочной железой отличается в зависимости от времени суток.
ЧТО СЕЙЧАС ЕСТЬ В РОССИИ
Чем отличаются разные поколения помп:
II поколение – вводят инсулин + помогают определить необходимую дозу
III поколение – вводят инсулин + помогают определить дозу + определяют гликемию
МЕСТА УСТАНОВКИ ИНФУЗИОННЫХ СИСТЕМ
Заправляются инсулиновые помпы любым инсулином короткого действия, лучше применять ультракороткий НовоРапид, Хумалог, Апидру. Такого запаса хватит на несколько суток, прежде чем придется снова заправлять резервуар.
Есть ли противопоказания к установке инсулиновой помпы?
Да, есть. Это выраженное снижение зрения (слепота), невозможность проведения самоконтроля (измерения сахара крови не менее 4-х раз в день), нежелание учитывать хлебные единицы, интеллектуальное снижение. Также является противопоказанием наличие воспалительных/аллергических заболеваний кожи живота и других мест введения инфузионного набора.
Надо ли использовать шприц-ручки при ношении помпы?
Шприц-ручка с коротким инсулином всегда должна быть доступна (как «скорая помощь») из-за возможности непредвиденных ситуаций – села батарейка в помпе, закупорилась канюля, произошла поломка помпы. При нормальном функционировании помпа заменяет введение инсулина шприц-ручками полностью.
Как часто меняют расходные материалы?
Канюля служит 3-4 дня, затем из-за своего маленького диаметра закупоривается, инсулин перестает поступать в нужном количестве. Резервуар и катетер могут использоваться 7-10 дней. Инфузионный набор (игла+катетер) меняют также через 3-4 дня, по мере закупорки канюли.
ДОПОЛНИТЕЛЬНЫЕ ВОЗМОЖНОСТИ ИНСУЛИНОВЫХ ПОМП
Современные помпы имеют ряд полезных дополнительных опций, благодаря цифровым разработкам:
Специалисты нашей клиники дают пациентам с сахарным диабетом консультации по подбору и установке помп, определяют уровень базального инсулина и учат расчету. Мы консультируем по вопросам сахарного диабета в удобное для Вас время! Записаться на прием Вы можете по телефону +7(495)-681-23-45, или заполнить на сайте форму записи к специалисту.
Ролик по помповой инсулинотерапии
Система мониторирования глюкозы и инсулиновые помпы
Мониторирование глюкозы крови является важным средством достижения хорошего гликемического контроля у пациентов с сахарным диабетом 1-го типа. Уровень глюкозы крови необходимо измерять регулярно после установления диагноза сахарного диабета.
Мониторирование глюкозы крови является важным средством достижения хорошего гликемического контроля у пациентов с сахарным диабетом 1-го типа. Уровень глюкозы крови необходимо измерять регулярно после установления диагноза сахарного диабета.
В идеале глюкоза крови должна измеряться перед завтраком, обедом, ужином и на ночь. При подозрении на ночную гипогликемию, а также при увеличении вечерней дозы инсулина рекомендуется проверять глюкозу крови ночью. Часто выполнять подобные рекомендации не представляется возможности.
Средства самоконтроля
Тест-полоски имеют большое значение в определении уровня глюкозы в крови. Но даже частое тестирование с использованием тест-полосок не позволяет получить полную картину изменений уровня сахара в крови в течение суток.
Измерения уровня глюкозы тест-полосками производятся через определенные промежутки времени. Такие измерения не могут показать направление или тенденцию в изменении уровня сахара в крови. Поэтому даже те больные сахарным диабетом, которые самым тщательным образом регулярно выполняют тестирование, могут упустить повторяющиеся повышения или понижения уровня сахара в крови, особенно ночью.
Многие глюкометры обладают памятью, где хранится определенное количество последних измерений глюкозы крови, но этих данных часто бывает недостаточно для определения глюкозного профиля пациента.
Определение глюкозы в моче является устаревшим методом оценки компенсации сахарного диабета. Положительные результаты указывают только на то, что глюкоза в крови превышает 8,88 ммоль/л (почечный порог для глюкозурии). Таким образом, метод не является точным и не дает никакой информации о гипогликемии.
Результаты исследования по контролю диабета и его осложнений показали, что улучшение гликемического контроля при интенсивном управлении диабетом приводит к значительному уменьшению частоты микрососудистых осложнений со стороны глаз, почек, нервной системы у пациентов с сахарным диабетом 1-го типа.
Проблема мониторирования уровня глюкозы крови характерна для детей и подростков в связи с физиологическими и психологическими особенностями, нежеланием уделять необходимое внимание своей болезни.
Система постоянного мониторирования глюкозы
Одной из задач современной диабетологии является получение полной картины колебаний гликемии в течение суток с целью оптимизации проводимой инсулинотерапии.
Перечисленные выше проблемы стали стимулом к усовершенствованию систем контроля уровня глюкозы крови. Результатом работ стала система постоянного мониторирования глюкозы CGMS (Continuous Glucose Monitoring System) — система продолжительного глюкозного мониторинга, представленная приборами, которые измеряют сахар крови через регулярные короткие промежутки времени (1–10 минут) в течение нескольких дней.
Применение данной системы решает проблемы, возникающие при использовании тест-полосок, и может выявить скрытые отклонения, например, частые случаи гипогликемии (низкий уровень сахара в крови). Это позволяет составить четкое представление о характере гликемической кривой, выявить все проблемы на пути к компенсации сахарного диабета (инсулинорезистентность, хроническая передозировка инсулина (синдром Сомоджи), феномен «утренней зари» (Down-Phenomenon), феномен «раннего завтрака», неясные гипогликемии, неясные гипергликемии), скорректировать сахароснижающую терапию (как инсулинотерапию, так и таблетированную) с учетом индивидуальных особенностей, подобрать и запрограммировать необходимую программу введения инсулина.
Система CGMS состоит из трех частей: глюкосенсора, монитора и программного обеспечения. Глюкосенсор представляет собой тонкий, стерильный, гибкий платиновый электрод, который устанавливается подкожно. Принцип работы сенсора заключается в том, что глюкоза под воздействием глюкооксидазы (на сенсоре) превращается в глюконовую кислоту с выделением двух электронов. Электроны образуют электрический потенциал, который фиксируется электродом и передается на монитор. Чем выше содержание глюкозы в интерстициальной жидкости, тем больше выделяется электронов, тем выше электрический потенциал. Система определяет электрический потенциал каждые 10 секунд, посылая сигнал в монитор по гибкому проводу. Монитор фиксирует среднее значение электрического потенциала за 5 минут, сохраняет его в своей памяти, затем определяет среднее значение за следующие пять минут и так далее. Таким образом, монитор сохраняет в своей памяти 288 результатов за сутки и 864 результата за 3 суток. Для калибровки системы необходимо вводить в нее показатели гликемии, полученные на глюкометре, не менее 4 раз в сутки. Через трое суток после окончания мониторирования данные с монитора загружаются в компьютер и обрабатываются с помощью специального программного обеспечения. После обработки они доступны как в виде цифровых данных (288 измерений глюкозы в сутки с указанием времени, границы колебаний гликемии, средние значения гликемии за день и за трое суток), так и в виде графиков, на которых отмечены колебания гликемии по дням.
Таким образом, впервые и врач, и пациент получают полную картину колебаний уровня глюкозы в крови (рис. 1).
Показания сахара в интерстициальной жидкости аналогичны таковым в капиллярной крови, что позволяет применять общепризнанные стандарты для лечения сахарного диабета.
Инсулиновые помпы
При инсулинозависимом сахарном диабете (сахарном диабете 1-го типа) поджелудочная железа секретирует недостаточное количество инсулина. Для компенсации недостатка гормона в организм необходимо вводить экзогенный инсулин. Лечение диабета инсулинотерапией, как правило, осуществляют или при помощи введения инсулина шприцем, или при помощи шприц-ручки.
Исходя из принципа работы системы CGMS, можно предположить, что, как и мониторирование, возможно постоянное введение необходимых доз инсулина в автоматическом режиме с помощью специальных устройств. Таким прибором стала инсулиновая помпа. Инсулиновая помпа (инсулиновый дозатор) — электронное устройство для постоянного подкожного введения инсулина малыми дозами, которое заменяет инъекции шприцем или шприц-ручкой. Сама по себе инсулиновая помпа не измеряет уровень сахара крови, а только вводит инсулин в соответствии с заранее запрограммированными значениями. Это альтернатива для людей с диабетом, которые используют интенсифицированную инсулиновую терапию и регулярно измеряют уровень сахара в крови, обеспечивающая постоянное подкожное введение инсулина малыми дозами. Такая схема введения инсулина в наибольшей степени соответствует ритму работы здоровой поджелудочной железы.
Лечение сахарного диабета при помощи инсулиновой помпы существенно снижает риск гипогликемии и гипергликемии, по сравнению с лечением сахарного диабета при помощи введения инсулина посредством самостоятельных инъекций инсулина.
Основные задачи — добиться максимально физиологической компенсации диабета, минимизировать случаи гипогликемии и гипергликемии, максимально снизить риск развития осложнений диабета (ретинопатия, нефропатия, нейропатия). Риск осложнений диабета тем выше, чем в большей степени компенсация диабета отличается от физиологического уровня.
При беременности применение любых лекарств требует тщательного надзора врача, особенно при сочетании беременности и диабета. Диабет вносит свои коррективы и в выбор лекарств для контрацепции, так как эффект от лекарств, назначаемых для обеспечения эффективной контрацепции, прямо зависит от параллельно принимаемых лекарств.
История развития инсулиновых помп
Первые аппараты инсулиновой помпы появились в Лос-Анджелесе в начале 1960-х годов, автором их был Арнольд Кадиш. Усовершенствование технологии привело к уменьшению громоздких устройств до легких компактных приборов, удобных для повседневного использования (рис. 2).
Инсулиновая помпа представляет собой новое средство для введения инсулина. При этом по-прежнему целью лечения является достижение физиологического профиля инсулинемии у больных сахарным диабетом. Согласно концепции самых ранних помп, инсулин должен был вводиться внутривенно, однако в последующих помпах это было заменено на подкожное введение инсулина, что сделало использование помп доступным и более выполнимым. Однако длительное время имелись существенные ограничения из-за веса помпы и размера (400 г и приблизительно 18×7×6 см). Эти первые примитивные помпы были большие, а применение их ограничивалось еще и имеющейся одной скоростью введения инсулина. Для достижения разной скорости инфузии проводилось разбавление инсулина, что требовало не только повышенного расхода мощности батареи, но и больших затрат энергии пациента и клинических врачей для проведения адекватной терапии. Тем не менее, уже в первых исследованиях сообщалось о достижении близких к нормогликемии показателей углеводного обмена у взрослых и детей.
Современные инсулиновые помпы
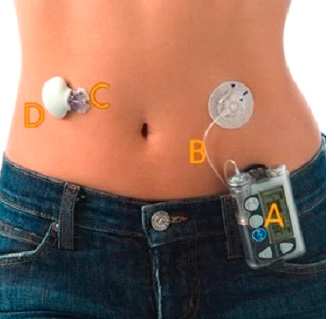
Инсулиновую помпу составляют несколько частей — емкость, в которую заключается лекарство, катетер, через который гормон подается в организм человека, и пульт дистанционного управления, который помогает управлять прибором (рис. 3). Емкость с лекарством закрепляется на поясе, катетер вставляется под кожу и держится с помощью пластыря. Таким образом, лекарство регулярно вводится в организм в запрограммированных заранее дозах. Когда инсулин заканчивается, емкость вновь наполняют лекарственным препаратом. Время, на которое хватает лекарства, у каждого больного индивидуально, как правило, это 3–7 дней. На непродолжительный срок (например, во время душа) прибор можно снять, однако нельзя его снимать на долгое время, чтобы не нарушить программу и дозировку.
На первый взгляд может создаться впечатление, что постоянное ношение помпы обременительно. На самом деле это не так. Помпа мала по размеру, компактна и легка (ее размеры сопоставимы с мобильным телефоном), что позволяет носить ее на поясе, в кармане брюк или рубашки. Ночью помпу можно просто прикрепить к пижаме или положить под подушку.
Инфузионный набор состоит из канюли (иглы) и катетера (тонкой трубочки), который соединяется с помпой. Существует несколько вариантов инфузионных наборов, отличающихся длиной катетера, углом наклона канюли, ее длиной и материалом (сталь или тефлон), иглы — гнутые или прямые, как часть катетера стали различного размера и формы. Это позволяет подобрать набор с учетом индивидуальных требований пациента.
Успехи в достижении компенсации сахарного диабета при применении инсулиновых помп стали возможны только благодаря появлению новых технологий, позволяющих пациентам быстро и точно определять сахар в крови. Самоконтроль глюкозы крови позволяет более точно подобрать скорость введения инсулина, имитирующую базисную его секрецию, и проводить коррекцию болюсной дозы инсулина, таким образом обеспечивая более точное и эффективное использование инсулина.
Доза вводимого инсулина может меняться в различные дни в зависимости от меняющегося режима жизни — например, рабочий или выходной день, праздник, отпуск, занятия спортом, путешествия, изменение чувствительности к инсулину, связанное с предменструальным периодом или интеркуррентным заболеванием. Болюсное введение инсулина может быть запрограммировано в соответствии с режимом и калоражем питания. Болюсная доза инсулина может быть также введена с помощью пульта дистанционного управления, облегчая введение инсулина пациентам или родителям детей младшего возраста, уменьшая страх, что «нажатие на кнопку» самыми маленькими пациентами приведет к неправильному введению инсулина.
На сегодняшний день на российском рынке представлены помпы шести производителей — Animas Corporation, Insulet Corporation, Medtronic MiniMed, Roche/Accu-Chek, Smiths Medical MD, Sooil.
Преимущества применения помп
Наиболее важным для успешного использования помпы в клинической практике является предоставление пациентам ясного понимания возможностей современных помп, а также тех функций, которые они не могут пока обеспечить.
Помпа — не способ излечения от диабета.
Помпа — это устройство, которое позволяет осуществлять более точный контроль над количеством введенного инсулина и, таким образом, количеством инсулина, которое будет доступно рецепторам клетки через какое-то время.
Использование инсулиновой помпы не отменяет интенсивную терапию, а помогает совершенствовать ее, с тем, чтобы доводить контроль углеводного обмена до целевых уровней.
Помпа непосредственно не требует большего количества времени и усилий от пациента или органов здравоохранения; это — способ достижения нормальных или улучшенных уровней гликемии.
Помпы — эффективный и удобный способ введения инсулина, когда целью лечения являются почти нормальные уровни гликемии. Она позволяет задавать физиологичный базальный уровень инсулина, учитывая индивидуальные особенности организма, что позволяет избежать ночных гипогликемий, феномена «утренней зари», добиться более стабильных показателей обмена веществ с лучшим уровнем сахара в крови и HbA1c, следовательно, значительно снизить риск развития осложнений сахарного диабета.
Возможность использовать только ультракороткий инсулин и постоянно вводить его в малых дозах позволяет преодолеть инсулинорезистентность и избежать образования инсулиновых «депо».
Помпа избавляет от многократных, ежедневных инъекций — замена инфузионного набора происходит один раз в два-три дня. Это резко уменьшает травматизацию, что особенно важно для детей.
При использовании помпы снимаются ограничения на время, количество и состав принимаемой пищи.
Помпа проводит круглосуточное введение инсулина, что снимает необходимость самостоятельных ночных и утренних измерений, обеспечивая лучшее качество сна.
Помпа позволяет вести активный образ жизни, сохранять работоспособность независимо от внезапных стрессов и неупорядоченного рабочего дня.
Не имеется никакого возрастного ограничения для использования помп — они применялись у больных начиная с детей в возрасте 3 дня и кончая пациентами старше 80 лет.
Помпы имеют большое количество функциональных режимов, что позволяет пациентам осуществлять необходимый им выбор, а успех лечения зависит от мотивации, уровня подготовки больного и дальнейшего активного вовлечения его в процесс самоконтроля.
Следует иметь в виду, что при использовании инсулиновой помпы введение ультракороткого инсулина приводит к быстрому нарастанию кетоацидоза в случае отказа помпы или ее длительного отключения (более 1–1,5 часов) за счет небольшой продолжительности действия. Больные и их родители должны быть информированы о возможности отказа в работе помпы и необходимости временного перехода на множественные инъекции инсулина.
Технические характеристики инсулиновых помп
Инсулиновая помпа позволяет менять базисную скорость введения инсулина каждые полчаса, например с 12:00 до 12:30 вводить инсулин со скоростью 0,5 Ед/час, с 12:30 до 13:00 — со скоростью 0,6 Ед/час и т. д. Более того, есть возможность заранее запрограммировать скорость подачи инсулина в разные дни недели, что очень удобно для людей, имеющих, к примеру, сидячую работу и предпочитающих активный отдых. В случае резкого, неожиданного изменения режима дня помпа имеет режим «временная базисная доза». При активизации этой функции текущий базальный режим отменяется, и помпа начинает подавать инсулин в новом режиме, в течение от 30 минут до 24 часов. После отмены или прекращения времени действия этого режима помпа вновь возвращается к подаче текущей базисной дозы.
Для регуляции постпрандиальной гликемии помпа имеет болюсный режим введения инсулина. Человек, желающий перекусить, может запустить его непосредственно во время еды, и инсулин будет подаваться со скоростью 0,1 Ед в несколько секунд. Болюсный режим имеет несколько модификаций:
Также эти функции могут быть полезны для людей, страдающих идиопатическим парезом желудка (замедленная усвояемость пищи).
Помпа имеет много дополнительных функций — программирование нескольких базальных уровней, возможность установки временного базального уровня, память, работа с дополнительным программным обеспечением, таким как «болюсный калькулятор», и многое другое. Это позволяет настраивать помпу в соответствии с индивидуальными потребностями.
При необходимости (например, принятие водных процедур) помпа может быть отключена, в общей сложности не более чем на 1–1,5 часа.
Помпа имеет память на введенные болюсные дозы (последние 20 доз), на общую суточную дозу инсулина за последние 7 дней. Кроме того, инсулиновая помпа сзади имеет инфракрасный порт, что позволяет через устройство com-station загрузить данные в компьютер. В этом случае для анализа доступны будут последние 400 введенных болюсных доз.
Помпа запрограммирована так, что более 50 независимых систем безопасности постоянно мониторируют все ее действия.
Для удобства использования инсулиновая помпа имеет звуковой и вибрационный режимы для оповещения о процессе подачи и завершении подачи болюсной дозы, окончании инсулина в резервуаре, разряжении элементов питания, появлении различные неисправностей и сбоев. Помпа имеет также подсветку и пульт дистанционного управления для подачи болюсной дозы и остановки подачи инсулина.
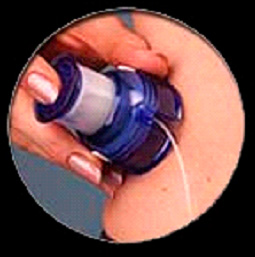
После введения подкожно игла удаляется, и в подкожно-жировой клетчатке остается только катетер, который прочно фиксируется пластырем. Для большего удобства пациентов установка катетера осуществляется с помощью устройства quick serter. При нажатии на кнопку устройства установленный в него катетер с иглой вводится быстро и безболезненно.
Инфузионная система устанавливается раз в три дня, далее, во избежание тромбирования катетера с прекращением подачи инсулина, рекомендуется установить новый инфузионный набор. Сама процедура установки в помпу резервуара, подключения и введения катетера очень проста, занимает не более 5 минут и не создает проблем у пациентов. Локализация мест установки катетеров такая же, как и мест введения инсулина. Следует учитывать, что, также как при других способах введения инсулина, максимальная скорость всасывания его происходит из подкожной клетчатки передней брюшной стенки. Эта локализация также является наиболее удобной при употреблении помпы для большинства больных.
Прогрессом в использовании помпы стало применение быстродействующих аналогов инсулина (лизпро и аспарт), имеющих новые фармакокинетические характеристики, отличные от простого (короткого) инсулина. Быстродействующие инсулины коммерчески доступны и в использовании обладают идеальными характеристиками для успеха в терапии с помощью инсулиновых помп, которая планировалась прежде при внутривенном введении инсулина, при сохранении преимуществ подкожного введения. Быстрота действия позволяет достичь лучшей настройки инсулина на характер пищи без так называемого «хвостового эффекта», который бывает при применении обычного инсулина и проявляется поздней постпрандиальной гипогликемией. Было доказано, что эти инсулины уменьшают частоту гипогликемий, улучшают уровень НbА1с, а через три месяца введения их с помощью помпы повышают возможности печени продуцировать глюкозу в ответ на глюкагон.
Принципы расчета дозы инсулина
Принципы расчета дозы инсулина при переводе на инсулиновую помпу очень просты. В качестве основы берется доза инсулина, которая была на режиме множественных ежедневных инъекций. 75% от этой дозы используется в инсулиновой помпе: 50% от нее идет на базисную дозу, 50% — на болюсную. 50% базисной дозы делится на 24 часа и устанавливается в помпе в режиме «базальный профиль». 50% болюсной дозы равномерно распределяется между основными приемами пищи. При наличии у больного феномена «утренней зари» в утреннем интервале к базисной дозе добавляется +0,1 Ед/час; при наличии гипогликемий в ночное время — базисная доза уменьшается на –0,1 Ед/час в том временном интервале, когда фиксировались эпизоды гипогликемии. При гипергликемии в ночное время или более чем 3 часа после приема пищи к базисной дозе добавляется +0,1 Ед/час. При постпрандиальной гипо- или гипергликемии болюсная доза инсулина меняется аналогично тому, как менялась доза инсулина короткого действия у данного больного на режиме множественных ежедневных инъекций.
В случае отказа помпы по тем или иным причинам очень быстро (в течение 2–3 часов) развивается декомпенсация сахарного диабета с кетоацидозом. Больному необходимо проверить поступление инсулина по инфузионной системе (отсоединив инфузионную систему от катетера, установить 1–2 Ед болюсной дозы инсулина и визуально проверить ее прохождение). При нормальном поступлении инсулина проанализировать другие возможные причины: забыл сделать болюсную дозу на прием пищи, стресс, острое инфекционное заболевание, постгипогликемическая гипергликемия и пр. и ввести дополнительно болюс в небольших дозах. При неисправности помпы переходить на инъекции инсулина с помощью шприц-ручек или одноразовых шприцев с последующим обращением в специализированное сервисное обслуживание для выяснения причин отказа помпы. При закупорке инфузионной системы — поменять ее на новую.
Развитие технологии не стоит на месте. Ведутся работы над комплексом оборудования, который по праву можно назвать искусственной поджелудочной железой. При интеграции инсулиновой помпы с аппаратом, постоянно измеряющим сахар в крови (типа глюкометра постоянного ношения), введение инсулина производится согласно данным об уровне сахара в крови, постоянно измеряемом глюкометром. В таком сочетании искусственная поджелудочная железа максимально точно имитирует работу настоящей поджелудочной железы, тем самым обеспечивая максимально физиологичную компенсацию диабета.
В. В. Смирнов, доктор медицинских наук, профессор
Г. Е. Горбунов
РГМУ, Москва
Рис. 1. Динамика уровня глюкозы в крови
Рис. 2. Развитие инсулиновых помп с 1979 по 1987 год
Рис. 3. Схема устройства инсулиновой помпы